Glaucoma
| Glaucoma | |
|---|---|
| Pormenor de um glaucoma de ângulo agudo. | |
| Especialidade | Oftalmologia |
| Sintomas | Perda de visão, dor ocular, pupilas semi-dilatadas, vermelhidão no olho, náuseas[1][2] |
| Início habitual | Gradual ou súbito[2] |
| Fatores de risco | Aumento da pressão intraocular, antecedentes familiares, hipertensão arterial[1] |
| Método de diagnóstico | Exame ocular alargado[1] |
| Condições semelhantes | Uveíte, trauma, queratite, conjuntivite[3] |
| Tratamento | Medicação, cirurgia, laser[1] |
| Frequência | 6–67 milhões[2][4] |
| Classificação e recursos externos | |
| CID-10 | H40-H42 |
| CID-9 | 365 |
| CID-11 | 499924848 |
| DiseasesDB | 5226 |
| MedlinePlus | 001620 |
| eMedicine | oph/578 |
| MeSH | D005901 |
Glaucoma é uma designação genérica a um grupo de doenças oculares distintas que provocam danos ao nervo óptico e perda da visão.[1] O tipo mais comum é o glaucoma de ângulo aberto, e os menos comuns são o glaucoma de ângulo fechado e glaucoma de pressão (ou tensão) normal. O primeiro tipo desenvolve-se lentamente e é assintomático durante a maior parte de sua evolução. Com o tempo, entretanto, a visão periférica do indivíduo acometido começa a ficar comprometida e ocorre um estreitamento progressivo do campo visual, evoluindo a visão tubular ou central e, se não houver tratamento, cegueira[1][5]. Já o glaucoma de ângulo fechado pode cursar de forma crônica ou aguda[2]. A apresentação aguda pode envolver dor ocular intensa, cefaleia, visão turva, halos coloridos, náusea e vômitos[1][2][6]. A perda da visão pelo glaucoma, uma vez que tenha ocorrido, é permanente.[1]
Os fatores de risco ao glaucoma incluem o aumento da pressão intraocular (PIO), histórico familiar, enxaqueca, hipertensão arterial e obesidade.[1] Indivíduos com PIO superior a 21 mmHg ou 2,8 kPa são considerados hipertensos oculares e, portanto, com maior risco de desenvolver glaucoma[2][7]. Entanto, alguns podem ter PIO aumentada durante anos sem desenvolver nenhum dano[2]. Por outro lado, danos ao nervo ótico podem ocorrer com PIO dentro dos limites da normalidade, no chamado glaucoma de pressão normal[8][9]. Crê-se que o mecanismo que desencadeia o glaucoma de ângulo aberto seja uma obstrução do escoamento do humor aquoso através da malha trabecular, enquanto que no glaucoma de ângulo fechado a dilatação da pupila bloqueia o fluxo do fluido através dela, levando à íris bloquear a malha trabecular[2]. O diagnóstico é feito pelo exame de fundo de olho, que mostra um aumento da escavação do disco ótico, indicando dano ao nervo ótico[1][2].
Se tratado precocemente, é possível retardar ou parar a progressão da doença, utilizando-se terapia medicamentosa, tratamento a laser ou cirurgia com o objetivo de reduzir a PIO[1][2]. Tratamentos a laser podem ser eficazes, tanto nos glaucomas de ângulo aberto, quanto nos de ângulo fechado. A intervenção cirúrgica somente é utilizada em indivíduos que não respondem adequadamente aos outros tratamentos[2]. Os casos de glaucoma de ângulo fechado devem ser tratados como emergência médica.[1]
Cerca de 11 a 67 milhões de pessoas sofrem de glaucoma em todo o mundo[2][10]. Estima-se 2 milhões de pessoas afetadas pela doença nos Estados Unidos, 900 mil no Brasil e 100 mil em Portugal[2].[11][12] É a segunda causa de cegueira em todo o mundo (a primeira é a catarata) e acomete principalmente indivíduos idosos, sendo que o glaucoma de ângulo fechado é mais comum nas mulheres[1][2]. Como a perda da visão ocorre lentamente durante um longo período de tempo, o glaucoma também é chamado de "ladrão silencioso da visão"[13][14]. A palavra "glaucoma" vem do grego antigo glaukos que significa azul, verde ou cinza[15] e omma, que significa olho. Catarata e glaucoma eram doenças indistinguíveis até cerca de 1705. Em inglês, a palavra foi usada pela primeira vez em 1587, mas não era de uso corrente até depois de 1850, quando o desenvolvimento do oftalmoscópio passou a permitir o exame do nervo ótico[16].
Sinais e sintomas[editar | editar código-fonte]

Enquanto o glaucoma pode ou não ter sintomas distintos, uma complicação quase inevitável é a perda visual. A perda visual causada por glaucoma atinge primeiro a visão periférica. No começo a perda é sutil, e pode não ser percebida pelo paciente. Perdas moderadas a severas podem ser notadas pelo paciente através de exames atentos da sua visão periférica. Isso pode ser feito fechando um olho e examinando todos os quatro cantos do campo visual notando claridade e acuidade, e então repetindo o processo com o outro olho fechado.
Frequentemente, o paciente não nota a perda de visão até vivenciar a "visão tunelada". Se a doença não for tratada, o campo visual se estreita cada vez mais, obscurecendo a visão central e finalmente progredindo à cegueira do olho afetado. Esperar pelos sintomas de perda visual não é o ideal. A perda visual causada pelo glaucoma é irreversível, mas pode ser prevenida ou atrasada por tratamento. Um oftalmologista deve ser consultado pelas pessoas com risco de desenvolver glaucoma, especialmente idosos e diabéticos.
Classificação[editar | editar código-fonte]
Glaucoma primário de ângulo aberto[editar | editar código-fonte]
É o tipo mais comum de glaucoma, representando cerca de 90% dos casos registrados, e frequentemente começando sem sintomas e demorando muitos anos para causar perda visual perceptível. Uma das causas pode ser uma obstrução da drenagem do humor aquoso do olho. O humor aquoso é produzido no corpo ciliar do olho, fluindo através da pupila para a câmera anterior. A malha trabecular então drena o líquido para o canal de Schlemm e finalmente para o sistema venoso.
Todos os olhos possuem alguma pressão intraocular que é causada pela presença de alguma resistência ao fluxo do humor aquoso através da malha trabecular e do canal de Schlemm. Se a pressão intraocular (PIO) for alta demais (maior do que 21,5 mm Hg), a pressão nas paredes do olho resultará na compressão das estruturas oculares. Entretanto, outros fatores, como perturbações no fluxo sanguíneo no nervo óptico podem interagir com a PIO e afetar o nervo óptico. Em um terço dos casos de glaucoma primário de ângulo aberto há PIO estatisticamente normal. Esses casos são chamados de glaucoma de pressão normal. Devido ao fato de exames do nervo óptico nem sempre serem realizados juntamente com medidas de PIO em pacientes de risco, o glaucoma de pressão normal é mais raramente diagnosticado até as condições se apresentarem adiantadas.
Glaucoma de ângulo fechado[editar | editar código-fonte]
Caracterizado por um aumento rápido da pressão intraocular. Pode ser primário, induzido por medicamentos que dilatam a pupila, como os anticolinérgicos, por um trauma não penetrante ou ser secundário a várias doenças. Ocorre em olhos susceptíveis quando a pupila dilata e bloqueia o fluxo do fluido através dela, levando à íris a bloquear a malha trabecular. Glaucoma de ângulo fechado pode causar[17]:
- Ver halos (aros de luz brilhante)
- Dor no olho ou dor de cabeça
- Náusea e vômito
- Acuidade visual reduzida
- Olho vermelho (vasos da conjuntiva dilatados)
- Pressão intraocular muito elevada (mais de 40mmHg)
- Edema da córnea
- Pupila dilatada e sem resposta a luz
Pode causar uma perda visual irreversível dentro de algumas horas de crise. É considerada uma situação de emergência oftalmológica e requer tratamento imediato. É duas a quatro vezes mais comuns em mulheres e mais frequente entre os 50 e 70 anos. Também é mais comum em asiáticos e inuits, e em pessoas com histórico familiar de glaucoma.
Glaucoma congênito[editar | editar código-fonte]
É uma doença genética rara que atinge bebês. Recém nascidos com globos oculares aumentados e córneas embaçadas. Se considera que a causa da pressão intraocular elevada nesses casos é causada pela redução da permeabilidade trabecular. O tratamento é a cirurgia. Normalmente a criança já nasce com a doença, geralmente adquirida no período da gestação decorrente da má formação nos olhos.
Glaucoma secundário[editar | editar código-fonte]
Ocorre como uma complicação de várias condições médicas, como cirurgia ocular, catarata avançada, tumor, inflamações, lesões oculares, uveítes, diabetes ou pelo uso excessivo de medicamentos à base de corticoides.
Fatores de risco[editar | editar código-fonte]
Pessoas com histórico familiar de glaucoma têm cerca de 6% de chance de desenvolver a doença. Os fatores de risco incluem[18]:
- Ter pressão intraocular elevada;
- Ter mais de 60 anos;
- Ser negro ou hispânico;
- Ter uma história familiar dessa condição;
- Doenças como diabetes, problemas cardíacos, pressão alta e anemia falciforme;
- Ter miopia;
- Ter tido uma lesão no olho ou passar por certos tipos de cirurgia ocular;
- Deficiência de estrogênio;
- Tomar medicamentos corticosteroides, especialmente colírios, por um longo tempo.
Prevenção[editar | editar código-fonte]
Idealmente, para preservar a visão, todas as pessoas deveriam verificar regularmente a saúde dos olhos com um oftalmologista, com a frequência das checagens aumentando com a idade. Uma visita ao oftalmologista deveria ser feita a cada 4 anos até os 65 anos e bi-anualmente depois dos 65 anos. Maior frequência em pacientes com mais factores de risco.[18] Metade das pessoas que sofrem de glaucoma não percebem a perda de visão progressiva até que a doença esteja em uma situação avançada.
Exercícios regulares e dieta com folhas verdes escuras e omega 3 reduzem o risco de glaucoma. Proteger os olhos é importante em esportes ou trabalhos perigosos.[18]
Diagnóstico[editar | editar código-fonte]
Verificação de glaucoma normalmente é parte do exame ocular padrão feito por um oftalmologista. A verificação de glaucoma deve incluir medida da pressão intraocular, além do exame do nervo óptico em busca de lesões. Se houver qualquer suspeita de lesão no nervo óptico deve ser feita uma campimetria. A oftalmoscopia a laser também pode ser realizada. Tomografia da cabeça também pode ser feita para buscar outras causas de pressão alta no crânio. Outros procedimentos para garantir o diagnóstico de glaucoma podem variar de acordo com os sintomas e histórico do paciente.
Tratamento[editar | editar código-fonte]
Diminuir a pressão intraocular elevada até o momento é o principal tratamento. A pressão intraocular pode ser diminuída com medicamentos, geralmente colírios, pílulas e injeções são de segunda eleição. As gotas podem dar uma sensação desagradável queimante por alguns segundos. Para o glaucoma de ângulo fechado, na maioria das vezes, o paciente vai precisar de intervenções com medicamentos intravenosos.
Cirurgia[editar | editar código-fonte]
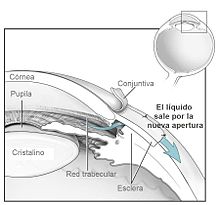
Caso a pressão não diminua com o uso de medicamentos, uma cirurgia poderá ser indicada, tanto a cirurgia a laser (trabeculoplastia), para desobstruir a trabécula e permitir drenagem normal do líquido ocular (humor aquoso). Essa cirurgia é rápida, rotineira e indolor. Um ponto de laser de argônio é apontado à malha trabecular para estimular a abertura da malha e permitir um aumento no escoamento do humor aquoso.[19]
Outra opção é a tradicional (trabeculectomia) ou mesmo uma cirurgia iridotomia (também a laser) para fazer uma abertura de um novo canal que permita a circulação do líquido ocular entre a parte da frente e de trás do olho (câmara anterior e posterior). Uma câmara (bolha) pode ser feita na parede escleral do olho e uma abertura feita abaixo da bolha para remover a porção da malha trabecular. Um agente anti-fibrótico pode ser inserido para reduzir as cicatrizes.[19]
Em casos agudos, com súbita pressão maior que 50mmHg, podem necessitar cirurgias a laser de emergência e medicação para diminuir instantaneamente a pressão ocular e preservar a visão. O glaucoma congênito, herdado durante o período de gestação, sempre vai precisar de cirurgia para tratar os canais de circulação do líquido ocular.[20]
Fármacos[editar | editar código-fonte]
Pressão intraocular pode ser diminuída com medicamentos, em geral, colírios. Há diversas classes diferentes de medicamentos para tratar glaucoma, com diversos medicamentos em cada classe. Betabloqueadores de uso tópico, como o timolol e o betaxolol diminuem a produção de humor aquoso. Agonistas alfa-2 aumentam o fluxo do humor aquoso através da malha trabecular e possivelmente através da via úveo-escleral. Agentes mióticos parassimpatomiméticos como a pilocarpina funcionam pela contração do músculo ciliar, estreitando a malha trabecular e permitindo o aumento do fluxo através das vias tradicionais. Inibidores da anidrase carbônica, como a dorzolamida, diminuem a secreção do humor aquoso pela inibição da anidrase carbônica no corpo ciliar. Análogas da prostaglandina, como o latanoproste, aumentam o escoamento do humor aquoso pela via úveo-escleral.
Efeitos Colaterais e contra-indicações[editar | editar código-fonte]
A maioria das medicações para o glaucoma é administrada topicamente. Como regra geral, o tratamento esta indicado sempre que houver a possibilidade de ocorrer lesão glaucomatosa. A decisão sobre qual medicamento prescrever depende não só do tipo de glaucoma, mas também do histórico medico do paciente (p.ex., presença de asma ou bradicardia), o que requer um conhecimento detalhado sobre os seus efeitos colaterais em potencial, sendo assim seguem os efeitos colaterais dos principais fármacos utilizados no glaucoma.
- Efeitos colaterais oculares incluem alergia ocasional, erosões epiteliais ponteadas da córnea e redução da secreção lacrimal.
- Efeitos colaterais sistêmicos costumam ocorrer durante a primeira semana de tratamento. Apesar de incomuns, podem ser sérios:
- Bradicardia e hipotensão podem resultar do bloqueio dos receptores beta-1. É preciso palpar o pulso do paciente antes de prescrever um betabloqueador.
- Broncoespasmo pode ser induzido por bloqueio dos receptores beta-2, podendo ser fatal em asma preexistente ou doença pulmonar obstrutiva grave.
- Efeitos colaterais variados incluem distúrbios do sono, alucinações, confusão, depressão, fadiga, cefaleia, náusea, vertigem, redução da libido e possivelmente redução dos níveis séricos de lipoproteínas de alta densidade.
- Redução da absorção sistêmica da droga pode ser conseguida com: oclusão lacrimal após instilação, obtida fechando-se os olhos e aplicando-se pressão digital sobre a região do saco lacrimal por 3 minutos. Além da redução da absorção sistêmica da droga, esta manobra também prolonga o tempo de contato da droga com o olho, aumentando sua eficácia terapêutica. Simplesmente fechar os olhos por 3 minutos, a absorção sistêmica ira reduzir-se em 50%.
- As contraindicações para o uso de betabloqueadores incluem: insuficiência cardíaca congestiva, bloqueio cardíaco de segundo ou terceiro grau, bradicardia, asma e doença obstrutiva das vias aéreas. Os betabloqueadores não devem ser usados na hora de dormir porque podem causar uma queda profunda na pressão sanguínea enquanto o paciente esta dormindo, reduzindo, assim, a perfusão do disco óptico e podendo levar a deterioração da visão.
Brimonidina: seu efeito colateral mais comum é a conjuntivite alérgica, que pode levar até um ano para se manifestar. Há poucos relatos de uveíte anterior granulomatosa aguda. Efeitos colaterais sistêmicos incluem boca seca, sonolência e fadiga.
- Análogos de prostaglandinas e prostamidas
- Efeitos colaterais Oculares:
Hiperemia conjuntival e uma sensação de corpo estranho são comuns; aumento, espessamento e hiperpigmentação de cílios; hiperpigmentação irreversível da íris em 11 a 23% dos pacientes após seis meses; edema macular cistoide; uveíte anterior; hiperpigmentação conjuntival
- Efeitos colaterais sistêmicos:
Podem estar presentes cefaleias ocasionais, precipitação de enxaqueca em indivíduos susceptíveis, rash cutâneo e sintomas leves do trato respiratório superior. Essas formulações não devem sem usadas em gestantes, pois estudos com modelos animais mostraram efeitos teratogênicos em potencial.
Os efeitos colaterais incluem miose, dor supraorbitária, miopia induzida e exacerbação dos sintomas de catarata. Defeitos de campo visual aparecem mais densos e maiores.
O uso prolongado dos inibidores da anidrase carbônica é frequentemente limitado pelos efeitos colaterais sistêmicos para pacientes com alto risco de perda visual. O paciente deve ser sempre avisado sobre os possíveis efeitos colaterais, desta forma reduzindo a ansiedade e melhorando a adesão.
1 – Parestesia é caracterizada por formigamento dos dedos das mãos e dos pés, ocasionalmente das junções mucocutâneas. É um achado universal e geralmente inócuo. Caso o paciente não relate este sintoma, questionamos sua adesão ao tratamento. 2 – Síndrome de indisposição é caracterizada por uma combinação de mal-estar, fadiga, depressão, perda de peso e redução da libido. Duas semanas de acetato de sódio suplementar podem ser úteis. 3 – Síndrome gastrointestinal é caracterizada por irritação gástrica, cólicas abdominais, diarreia e náuseas. Pode ocorrer independente da síndrome de indisposição, e não esta relacionada com alterações especificas na química sanguínea . 4 - Formação de cálculos renais é incomum 5 - Síndrome de Stevens-Johnson pode ocorrer, raramente, pois os IACs são derivados das sulfonamidas. 6 - Discrasias sanguíneas são raras e podem ser de dois tipos: 7 - Supressão da medula óssea relacionada com a dose, a qual geralmente reverte com a interrupção do tratamento. 8 - Anemia aplásica idiossincrásica não é dependente de dose e tem mortalidade de 50%. Pode ocorrer após uma única dose, mas geralmente se instala durante os 2-3 primeiros meses, e, muito raramente, após seis meses de tratamento.
- Sobrecarga cardíaca pode ocorrer como resultado do aumento do volume extracelular. Agentes osmóticos devem, portanto, se usados com cautela em pacientes com doença cardíaca ou renal.
- Retenção urinaria pode afetar homens idosos após administração intravenosa. Cauterização pode ser necessária naqueles com prostatismo.
- Efeitos colaterais variados incluem cefaleia, dor nas costas, náusea e confusão mental.
A cannabis (derivado da maconha) também reduz a pressão intraocular. Cientistas observaram que trinta minutos depois de fumar cannabis a pressão intraocular reduzia em aproximadamente 25%, o fluxo lacrimal e a pressão ocular rítmica reduziam em 50%, sem desenvolvimento de tolerância (sem necessidade de aumento da dose para obter o mesmo efeito). Extratos de cannabis administrados oralmente, por via endovenosa ou por aplicação tópica causavam o mesmo efeito.[22] Porém as maiores associações de oftalmologia do mundo não recomendam a cannabis para glaucoma porque seu efeito dura apenas 3 a 4h, exigindo um uso 6 a 8 vezes por dia para obter o efeito desejado. Outros tratamento são mais eficazes e eficientes e duram mais.[20] Além disso, os efeitos do humor alterado e sedação impedem que o paciente conduza veículos e reduz a capacidade mental e memória de largo prazo.[23]
Prognóstico[editar | editar código-fonte]
Pacientes diagnosticados com glaucoma devem tomar os cuidados necessários para manter a qualidade de vida e prevenir a evolução da doença. Segundo um estudo da Evidências - Kantar Health, os portadores da doença costumam ter uma perda de 36% na produtividade do trabalho e 33% enfrentam limitações para a realização de atividades diárias. Os pacientes também costumam usar mais o sistema de saúde, com mais visitas ao pronto-socorro, maior taxa de consultas médias ambulatoriais e hospitalizações.[24] Para conseguir manter a qualidade de vida apesar dos desafios da doença, é importante ter uma alimentação adequada, com vitaminas e nutrientes que ajudam na qualidade da visão. Além disso, manter exercícios físicos regulares ajudam a reduzir a pressão ocular, principalmente nos casos de glaucoma com ângulo aberto.Embora a doença não tenha cura, o tratamento pode ser muito favorável se levado com responsabilidade, obedecendo os horários dos medicamentos e orientações médicas.
Epidemiologia[editar | editar código-fonte]
Glaucomas atingem cerca de 1% das pessoas entre 43 e 54 anos, 2,1% entre 54 e 75 e 4,7% em maiores de 75 anos. Mais de 90% sendo do tipo ângulo aberto.[25]
Referências
- ↑ a b c d e f g h i j k l m «Facts About Glaucoma». National Eye Institute (em inglês). U.S. Department of Health and Human Services - National Institutes of Health. Consultado em 23 de Agosto de 2016
- ↑ a b c d e f g h i j k l m n Mantravadi, Vadhar 2015, p. 439-440.
- ↑ Ferri, Fred F. (2010). Ferri's differential diagnosis : a practical guide to the differential diagnosis of symptoms, signs, and clinical disorders 2nd ed. Philadelphia, PA: Elsevier/Mosby. p. Chapter G. ISBN 978-0323076999
- ↑ GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (8 de outubro de 2016). «Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015». Lancet. 388 (10053): 1545–1602. PMC 5055577
 . PMID 27733282. doi:10.1016/S0140-6736(16)31678-6
. PMID 27733282. doi:10.1016/S0140-6736(16)31678-6
- ↑ Quigley 1993, p. 1097-1106.
- ↑ Betinjane et al 2006, p. 11-24.
- ↑ Spaeth et al 2012, p. 180.
- ↑ Tavares, Mello 2005, p. 565-575.
- ↑ Mi et al 2014, p. 1563-1571.
- ↑ OMS 2015, p. 743-800.
- ↑ «Glaucoma atinge 900 mil pessoas no Brasil, segundo dados da OMS». Portal Brasil. Governo Federal. 26 de maio de 2011. Consultado em 23 de Agosto de 2016
- ↑ Noronha, Nuno (3 de março de 2015). «Glaucoma, "um ladrão silencioso", afeta mais de 100 mil portugueses». Portal SAPO. Consultado em 23 de Agosto de 2016
- ↑ Wiggs, Janey; Weinreb, Robert (2014). «Glaucoma: The 'silent thief' begins to tell its secrets». National Eye Institute (em inglês). U.S. Department of Health and Human Services - National Institutes of Health. Consultado em 23 de Agosto de 2016
- ↑ Resnikoff et al 2004, p. 811-890.
- ↑ Leffler et al 2015, p. 21-33.
- ↑ Leffler et al 2013, p. 1625-1631.
- ↑ Key Factors for Acute Angle-Closure Glaucoma
- ↑ a b c Mayo clinic - Risk factors
- ↑ a b GLAUCOMA FOUNDATION - TREATING GLAUCOMA
- ↑ a b Mayo clinic - glaucoma treatment
- ↑ Fonte: KANSKI, Jack J. Oftalmologia Clínica: uma abordagem sistemática. 6. Ed. Rio de Janeiro: Elsevier, 2008. P. 372 – 440
- ↑ Fonte: R.S.Hepler e I.M.Frank,1971. Apud Robinson, Rowan, O grande livro da cannabis: guia completo de seu uso industrial, medicinal e ambiental, Rio de Janeiro: Jorge Zahar Ed, 1999, p 33.
- ↑ Glaucoma research foundation
- ↑ «Dia mundial da saúde ocular: você cuida bem dos seus olhos? Maioria dos casos de cegueira podem ser evitáveis se tratados a tempo»
- ↑ http://europepmc.org/abstract/MED/1454314/reload=0;jsessionid=pGs526j8Yktslcc7PHZQ.28
Bibliografia[editar | editar código-fonte]
- Betinjane, A.J.; et al. (2015). Mello, P.A.A.; Mandia Jr., C.; Galvão, R.P., eds. 1° Consenso Brasileiro de Glaucoma Primário de Ângulo Fechado (PDF). São Paulo: Planmarkr. pp. 11–24. Consultado em 23 de agosto de 2016
- Colaboradores do Global Burden of Disease Study 2013. «Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013». The Lancet (em inglês). 386 (9995): 743-800. Agosto de 2015. ISSN 1474-547X. Consultado em 23 de agosto de 2016
- Leffler, C.T.; Schwartz, S.G.; Giliberti, F.M.; Young, M.T.; Bermudez, D. (outubro de 2014). «What was Glaucoma Called Before the 20th Century?». Ophthalmology and Eye Diseases (em inglês). 7: 21-33. ISSN 1179-1721. Consultado em 23 de agosto de 2016
- Leffler, C.T.; Schwartz, S.G.; Stackhouse, R.; Davenport, B.; Spetzler, K. (dezembro de 2013). «Evolution and impact of eye and vision terms in written English». JAMA Ophthalmology (em inglês). 131 (12): 1625-1631. ISSN 2168-6173. Consultado em 23 de agosto de 2016
- Mantravadi, A.D.; Vadhar, N. (2015). «Glaucoma». In: Heidelbaugh, J.J. Primary Care Ophthalmology (em inglês). 42. Filadélfia: Elsevier. pp. 437–450. ISBN 978-0-323-39579-3. Consultado em 23 de agosto de 2016
- Mi, Xue-Song; Yuan, Ti-Fei; So, Kwok-Fai (2014). «The current research status of normal tension glaucoma». Clinical Interventions in Aging (em inglês). 9: 1563–1571. ISSN 1178-1998. Consultado em 23 de agosto de 2016
- Resnikoff, S.; Pascolini, D.; Etya’ale, D.; Kocur, I.; Pararajasegaram, R.; Pokharel, G.P.; MariottiYuan, S.P. (novembro de 2004). «Global data on visual impairment in the year 2002». Bulletin of the World Health Organization (em inglês). 82 (11): 811-890. ISSN 1564-0604. Consultado em 23 de agosto de 2016
- Spaeth, J.L.; Gupta, S.R.; Goulet III, R.J. (2012). «Capítulo 12: Primary Open-Angle Glaucoma». In: Rhee, D.J. Color Atlas and Synopsis of Clinical Ophthalmology (em inglês) 2ª ed. Filadélfia: Lippincott Williams & Wilkins. pp. 174–195. ISBN 978-1-60913-337-5. Consultado em 23 de agosto de 2016
- Tavares, I.M.; Mello, P.A.A. (julho–agosto de 2005). «Glaucoma de pressão normal» (PDF). Arquivos Brasileiros de Oftalmologia. 68 (4): 565-575. ISSN 1678-2925. Consultado em 23 de agosto de 2016
- Quigley, H.A. (abril de 1993). «Open-Angle Glaucoma». New England Journal of Medicine (em inglês). 328 (15): 1097-1106. ISSN 1533-4406. Consultado em 23 de agosto de 2016

