Síndrome de Sjögren
| Síndrome de Sjögren | |
|---|---|
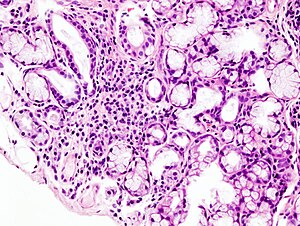
| Imagem microscópica de infiltração linfoide local numa glândula salivar menor associada à síndrome de Sjögren | |
| Sinónimos | Síndrome de Gougerot-Sjögren, Síndrome seca, síndrome sicca |
| Especialidade | imunologia, reumatologia |
| Sintomas | Boca seca, olhos secos, secura noutras regiões[1] |
| Complicações | Linfoma[1] |
| Início habitual | Meia idade[1][2] |
| Duração | Crónica[3] |
| Causas | Doença autoimune (causa desconhecida)[3] |
| Método de diagnóstico | Biópsia, análises ao sangue[1] |
| Condições semelhantes | Efeitos secundários de medicamentos, ansiedade, sarcoidose, amiloidose[4] |
| Tratamento | Gotas para os olhos, medicação, cirurgia[3] |
| Prognóstico | Esperança de vida normal[5] |
| Frequência | ~0,7%[6] |
| Classificação e recursos externos | |
| CID-10 | M35.00, M35.0 |
| CID-9 | 710.2 |
| CID-11 | 1923044320 |
| OMIM | 270150, 270150 |
| DiseasesDB | 12155 |
| MedlinePlus | 000456 |
| eMedicine | 332125, 1008536, 1192919, 1210417 |
| MeSH | D012859 |
Síndrome de Sjögren é uma doença autoimune crónica que afeta as glândulas do corpo que secretam líquidos.[3] Os sintomas mais evidentes são boca seca e olhos secos.[1] Entre outros possíveis sintomas estão pele seca, secura vaginal, tosse crónica, perda de sensibilidade nos braços e pernas, fadiga, dores musculares, dores nas articulações e problemas na tiroide.[3] As pessoas afetadas apresentam um risco aumentado (5%) de linfoma.[1][6]
Embora se desconheçam as causas exatas da doença, pensa-se que envolvam uma combinação de predisposição genética e um fator ambiental como exposição a um vírus ou bactéria.[3] A síndrome de Sjögren pode ocorrer de forma independente (síndrome de Sjögren primária) ou como resultado de outras doenças dos tecidos conjuntivos (síndrome de Sjögren secundária).[2] A inflamação resultante vai progressivamente danificando as glândulas.[6] O diagnóstico baseia-se numa biópsia aos tecidos e análises ao sangue para deteção de anticorpos específicos.[1] Uma biópsia positiva geralmente mostra presença de linfócitos nas glândulas.[1]
Não existe cura para a doença.[3] O tratamento destina-se ao alívio dos sintomas.[3] A secura dos olhos pode ser aliviada com aplicação de lágrimas artificiais, medicação para diminuir a inflamação, plugs lacrimais ou cirurgia para bloquear os canais lacrimais.[3] A boca seca pode ser humedecida mascando pastilha elástica (preferencialmente sem açúcar), bebendo continuamente goles de líquidos ou substitutos de saliva.[3] Em pessoas com dores musculares ou nas articulações pode ser administrado ibuprofeno.[3] Recomenda-se também que deixem de ser tomados medicamentos que causem secura, como anti-histamínicos.[3]
A doença é assim denominada em homenagem a Henrik Sjögren, que a descreveu em 1933, embora existissem já descrições anteriores dos sintomas.[2] A doença afeta entre 0,2% e 1,2% da população, sendo metade dos casos primários e a outra metade secundários.[6] A doença afeta dez vezes mais mulheres do que homens e tem geralmente início na meia idade,[1][2] embora possa afetar qualquer pessoa.[1] Nos casos em que não existem outras doenças autoimunes, a esperança de vida mantém-se inalterada.[5]
Sinais e sintomas[editar | editar código-fonte]
O sintoma característico da síndrome de Sjögren é uma secura generalizada, geralmente incluindo xerostomia (boca seca) e ceratoconjuntivite seca (olho seco), parte do que é conhecido como sintomas de secura. A síndrome de secura também incorpora a secura vaginal, bronquite crônica e não tem sinais de artrite. A síndrome de Sjögren pode causar ressecamento da pele, nariz e vagina, e pode afetar outros órgãos do corpo, incluindo os rins, vasos sanguíneos, pulmões, fígado, pâncreas, sistema nervoso periférico (neuropatia sensório-motora distal axonal) e o cérebro. O ressecamento de pele em alguns pacientes de Sjögren podem ser o resultado de infiltração linfocitária em glândulas da pele. Os sintomas se desenvolvem de forma insidiosa, e o diagnóstico não é considerado por vários anos devido as queixas de seca serem atribuídas aos medicamentos, um ambiente seco, envelhecimento, ou acredita-se ser muito insignificante para prosseguir.[7]
A síndrome de Sjögren é associada com o aumento dos níveis de líquido cefalorraquidiano (LCR) de IL-1RA, um antagonista interleucina-1. Isto sugere que a doença começa com atividade aumentada no sistema de interleucina-1, seguido por uma sobre-regulação de auto-regulação de IL-1RA para reduzir a ligação bem sucedida de interleucina-1 aos seus receptores. É provável que a interleucina-1 seja o marcador para a fadiga, no entanto, o aumento de IL-1RA é observado no CSF e está associada com o aumento da fadiga através de um comportamento de doença induzida por citocina.[8] Por outro lado, a síndrome de Sjögren é caracterizada pela diminuição dos níveis de IL-1ra na saliva, o que poderia ser responsável pela inflamação e boca seca.[9] Pacientes com síndrome de Sjögren secundária também muitas vezes apresentam sinais e sintomas de suas doenças reumáticas primárias, como LES, artrite reumatoide ou esclerose sistêmica.
Tratamento[editar | editar código-fonte]
Não há uma cura para a síndrome nem um tratamento específico para restaurar permanentemente a função secretora das glândulas. O tratamento, portanto, geralmente é sintomático e de suporte, com fármacos, lágrimas artificiais, corticosteróides, entre outros. Antiinflamatórios não-esteróides podem ser usados para tratar os sintomas musculoesqueléticos.
Prognóstico[editar | editar código-fonte]
A síndrome pode lesar órgãos vitais do corpo com sintomas que podem se estabilizar, piorar, ou sofrer remissão como outras doenças auto-imunes fazem. Algumas pessoas podem sofrer somente sintomas brandos de olhos e boca seca, enquanto outras podem apresentar sintomas de doença grave. Muitos pacientes são capazes de tratar os problemas sintomaticamente. Outros são forçados a lidar com visão embaçada, desconforto ocular constante, infecções orais recorrentes, glândulas parótidas inchadas, rouquidão e dificuldade em engolir e mastigar. Fadiga e dor articular debilitantes podem prejudicar seriamente a qualidade de vida. Alguns pacientes podem desenvolver comprometimento renal (nefrite tubulointersticial auto-imune) levando a proteinúria, defeitos na concentração urinária e acidose tubular renal distal.
Epidemiologia[editar | editar código-fonte]
A síndrome de Sjögren afeta 1-4 milhões de pessoas nos Estados Unidos. Calcula-se que a doença afete 0,2% da população mundial. A maior parte das pessoas possui mais de 40 anos de idade no momento do diagnóstico. As mulheres possuem nove vezes mais chances de desenvolver a síndrome, em comparação com homens.
História[editar | editar código-fonte]

Johann von Mikulicz-Radecki (1850-1905) é creditado geralmente com a primeira descrição da síndrome de Sjögren. Em 1892, ele descreveu um homem de 42 anos com o alargamento das glândulas parótidas e lacrimais associadas a um infiltrado de células redondas e atrofia acinar.[10][11] No entanto, os critérios que contemplam a síndrome de Mikulicz muitas vezes levaram a um diagnóstico errado, porque muitas doenças, tais como a tuberculose, infecções, sarcoidose, e linfomas, podem apresentar-se em condições semelhantes às intituladas da síndrome de Mikulicz.[11] No entanto, o termo síndrome de Mikulicz ainda é usado ocasionalmente para descrever o aparecimento de infiltrações linfocitárias em glândulas biópsias salivares.[11]
Em 1930, Henrik Sjögren (1899-1986), um oftalmologista de Jonkösping, Suécia, observou um paciente com baixas secreções das glândulas lacrimais e salivares.[12] Sjögren introduziu a ceratoconjuntivite seca praza ao sintoma de olhos secos.[12] Em 1933, ele publicou sua tese de doutorado, descrevendo 19 mulheres, a maioria das estavam em pós-menopausa e que tinham artrite, mostrando as manifestações clínicas e patológicas da síndrome.[10] Sjögren esclarece que ceratoconjuntivite seca, resultante da deficiência de água, não tinha nenhuma relação com xeroftalmia, resultante da deficiência de vitamina A.[10] A tese de Sjögren não foi bem recebida como o Conselho de Examinadores criticou alguns aspectos clínicos.[12]
Após uma extensa pesquisa e coleta de dados, Sjögren publicou um artigo essencial em 1951, descrevendo 80 pacientes com keratoconjunctivitis sicca, 50 dos quais também tinham artrite.[12] Suas viagens subsequentes de acompanhamento em conferências referentes ao seu trabalho levaram-no a um interesse internacional na síndrome de Sjögren.[12] O termo keratoconjunctivitis sicca cunhado pelo próprio Sjögren começaram a ser identificados como sua síndrome na literatura.[12]
Referências
- ↑ a b c d e f g h i j Brito-Zerón, P; Baldini, C; Bootsma, H; Bowman, SJ; Jonsson, R; Mariette, X; Sivils, K; Theander, E; Tzioufas, A; Ramos-Casals, M (7 de julho de 2016). «Sjögren syndrome.». Nature Reviews. Disease Primers. 2. 16047 páginas. PMID 27383445. doi:10.1038/nrdp.2016.47
- ↑ a b c d Ng, Wan-Fai (2016). Sjogren's Syndrome. [S.l.]: Oxford University Press. pp. 10–11. ISBN 9780198736950. Cópia arquivada em 15 de agosto de 2016
- ↑ a b c d e f g h i j k l «What Is Sjögren's Syndrome? Fast Facts». NIAMS. Novembro de 2014. Consultado em 15 de julho de 2016. Cópia arquivada em 4 de julho de 2016
- ↑ Ferri, Fred F. (2010). Ferri's differential diagnosis : a practical guide to the differential diagnosis of symptoms, signs, and clinical disorders 2nd ed. Philadelphia, PA: Elsevier/Mosby. p. Chapter S. ISBN 978-0323076999
- ↑ a b Singh, AG; Singh, S; Matteson, EL (março de 2016). «Rate, risk factors and causes of mortality in patients with Sjögren's syndrome: a systematic review and meta-analysis of cohort studies.». Rheumatology. 55 (3): 450–60. PMC 5009445
 . PMID 26412810. doi:10.1093/rheumatology/kev354
. PMID 26412810. doi:10.1093/rheumatology/kev354
- ↑ a b c d John H., Klippel (2008). Primer on the rheumatic diseases 13th ed. New York, NY: Springer. p. 389. ISBN 9780387685663. Consultado em 15 de julho de 2016. Cópia arquivada em 15 de agosto de 2016
- ↑ Fox, R. I., Stern, M. & Michelson, P. Update in Sjögren syndrome. Curr. Opin. Rheumatol. 12, 391-398 (2000).
- ↑ Harboe, Erna; Tjensvoll, Anne Bolette; Vefring, Hege K.; Gøransson, Lasse G.; Kvaløy, Jan Terje; Omdal, Roald (2009). «Fatigue in primary Sjögren's syndrome – A link to sickness behaviour in animals?». Brain, Behavior, and Immunity (em inglês). 23 (8): 1104–8. PMID 19560535. doi:10.1016/j.bbi.2009.06.151
- ↑ Perrier, S; Coussediere, C; Dubost, JJ; Albuisson, E; Sauvezie, B (1998). «IL-1 receptor antagonist (IL-1RA) gene polymorphism in Sjögren's syndrome and rheumatoid arthritis». Clinical immunology and immunopathology (em inglês). 87 (3): 309–13. PMID 9646842
- ↑ a b c Parke, A. L. & Buchanan, W. W. Sjögren’s syndrome: History, clinical and pathological features. Inflammopharmacology 6, 271-287 (1998)
- ↑ a b c Fox, R. I. Sjögren's syndrome. Lancet 366, 321-331 (2005)
- ↑ a b c d e f Murube, J. Henrik Sjögren, 1899-1986. The ocular surface 8, 2-2 (2010)
Ligações externas[editar | editar código-fonte]
- «Síndrome de Sjorgen». Manual Merck
- «PDR - Síndrome de Sjogren». - Portal das Doenças Reumáticas
- «Sjögren's Syndrome Foundation» (em inglês)