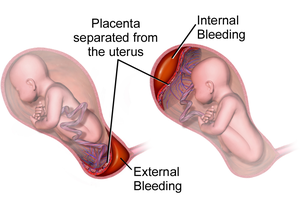
Descolamento prematuro da placenta
| Descolamento prematuro da placenta | |
|---|---|
| Ilustração das hemorragias internas e externas por placenta abrupta | |
| Sinónimos | Placenta abrupta |
| Especialidade | Obstetrícia |
| Sintomas | Hemorragia vaginal, dor na parte inferior do abdómen, pressão arterial perigosamente baixa[1] |
| Complicações | Mãe: coagulação intravascular disseminada, insuficiência renal[2] Bebé: baixo peso à nascença, parto prematuro, natimorto[2] |
| Início habitual | 24–26 semanas de gravidez[2] |
| Causas | Não são claras[2] |
| Fatores de risco | Fumar, pré-eclampsia, antecedentes de placenta abruta[2] |
| Método de diagnóstico | Baseado nos sintomas, ecografia[1] |
| Condições semelhantes | Placenta prévia, corioamnionite[3] |
| Tratamento | Repouso no leito, parto[1] |
| Medicação | Corticosteroides[1] |
| Frequência | ~0.7% das gravidezes[2] |
| Classificação e recursos externos | |
| CID-10 | O20.0 |
| CID-9 | 640.03, 640.0, 641.20 |
| DiseasesDB | 40 |
| MedlinePlus | 000901 |
| eMedicine | 252810, 795514 |
| MeSH | D000037 |
Descolamento prematuro da placenta ou placenta abrupta é o descolamento da placenta da parede do útero antes do momento do parto.[2] A condição é mais frequente por volta das 25 semanas de gravidez.[2] Os sintomas mais comuns são hemorragia vaginal, dor na parte inferior do abdómen e pressão arterial perigosamente baixa.[1] Entre as possíveis complicações para a mãe estão a coagulação intravascular disseminada e insuficiência renal.[2] Entre as possíveis complicações para o bebé estão o sofrimento fetal, baixo peso à nascença, parto prematuro ou morte à nascença.[2][3]
As causas do descolamento prematuro da placenta ainda não são inteiramente claras.[2] Entre os fatores de risco estão fumar, pré-eclampsia, antecedentes de placenta abrupta, trauma físico durante a gravidez, consumo de cocaína e antecedentes de cesariana.[2][1] O diagnóstico tem por base os sintomas e pode ser apoiado por ecografia.[1] A condição é classificada como complicação da gravidez.[1]
Para os casos menos graves é recomendado repouso no leito. Para os casos de maior gravidade ou para aqueles que ocorrem perto da data prevista de parto, pode ser recomendado o parto.[1][4] Em situações estáveis pode ser tentado um parto vaginal, enquanto para outras situações é recomendada a realização de uma cesariana.[1] Em gravidezes com menos de 36 semanas de gestação podem ser administrados corticosteroides para acelerar o desenvolvimento dos pulmões do bebé.[1] O tratamento pode ainda necessitar de transfusões de sangue ou de uma histerectomia de emergência.[2]
O descolamento prematuro da placenta ocorre em 1 entre cada 200 gravidezes.[5] A par da placenta prévia e da ruptura uterina, é uma das causas mais comuns de hemorragias vaginais no último trimestre de gravidez.[6] A condição é a causa de cerca de 15% das mortes fetais por volta do nascimento.[2] A descrição mais antiga da condição que se conhece data de 1664.[7]
Referências
- ↑ a b c d e f g h i j k «Abruptio Placentae - Gynecology and Obstetrics». Merck Manuals Professional Edition (em inglês). Outubro de 2017. Consultado em 9 de dezembro de 2017
- ↑ a b c d e f g h i j k l m n Tikkanen, M (fevereiro de 2011). «Placental abruption: epidemiology, risk factors and consequences». Acta Obstetricia et Gynecologica Scandinavica. 90 (2): 140–9. PMID 21241259. doi:10.1111/j.1600-0412.2010.01030.x
- ↑ a b Saxena, Richa (2014). Bedside Obstetrics & Gynecology (em inglês). [S.l.]: JP Medical Ltd. pp. 205–209. ISBN 9789351521037
- ↑ Gibbs, Ronald S. (2008). Danforth's Obstetrics and Gynecology (em inglês). [S.l.]: Lippincott Williams & Wilkins. p. 385. ISBN 9780781769372
- ↑ Sheffield, [edited by] F. Gary Cunningham, Kenneth J. Leveno, Steven L. Bloom, Catherine Y. Spong, Jodi S. Dashe, Barbara L. Hoffman, Brian M. Casey, Jeanne S. (2014). Williams obstetrics 24th ed. [S.l.: s.n.] ISBN 978-0071798938
- ↑ Hofmeyr, GJ; Qureshi, Z (outubro de 2016). «Preventing deaths due to haemorrhage». Best Practice & Research. Clinical Obstetrics & Gynaecology. 36: 68–82. PMID 27450867. doi:10.1016/j.bpobgyn.2016.05.004
- ↑ The Journal of the Indiana State Medical Association (em inglês). [S.l.]: The Association. 1956. p. 1564