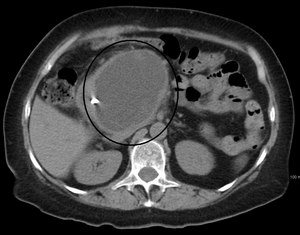
Pseudocisto pancreático
| Pseudocisto pancreático | |
|---|---|
| A pancreatic pseudocyst as seen on CT | |
| Especialidade | gastrenterologia |
| Classificação e recursos externos | |
| CID-10 | K86.3 |
| CID-11 | 883330905 |
| DiseasesDB | 9530 |
| MedlinePlus | 000272 |
| eMedicine | 373117 |
| MeSH | D010192 |
Pseudocisto pancreático é uma coleção de fluido rico em enzimas pancreáticas, sangue e tecido necrótico, envolvido por uma cápsula fibrosa e tecido de granulação, normalmente localizado no omento menor. Geralmente são uma complicação que aparece algumas semanas após uma pancreatite,[1] mas em crianças freqüentemente ocorrem após um traumatismo abdominal. Os pseudocistos pancreáticos representam aproximadamente 75% de todas as massas pancreáticas.[2]
Sinais
[editar | editar código-fonte]Nenhum dos sinais e sintomas é específico de pseudocisto pancreático. Pode haver desconforto abdominal, febre e indigestão.[3] Também pode haver febre, falta de apetite e pele amarelada (icterícia). Cistos grandes podem ser palpáveis e sensíveis. Sua ruptura pode causar peritonite e em caso de estar infectado pode causar sepse.[4]
Causas
[editar | editar código-fonte]Pseudocisto pancreático pode ocorrer devido a uma variedade de razões entre elas[5]:
Fisiopatologia
[editar | editar código-fonte]Pseudo-cisto pancreático são chamados de falsos cistos, porque eles não têm um revestimento epitelial. A parede do pseudocisto é vascular e fibrosa, encapsulada na área em torno do pâncreas. Pancreatite ou trauma abdominal podem causar a sua formação.[6]
Geralmente o tratamento depende do mecanismo que o causou. Um pseudocisto leva até 6 semanas para se formar completamente.[7] Pancreatite aguda ou crônica podem causar pseudocistos.[8]
O diagnóstico confirmatório de pseudocisto pancreático é baseado na análise do fluido do cisto.[3]
- Antígeno carcino-embriônico (CEA) e o CEA-125 (é baixo em pseudo-cisto e elevado em tumores);
- Viscosidade do fluido (baixa em pseudo-cisto e elevada em tumores);
- Amilase (alta em pseudocisto e baixa em tumores)
As mais úteis ferramentas de imagem:
- A ultrassonografia[9]: O papel da ultra-sonografia na imagem o pâncreas é limitado se o paciente é obeso, se falta experiência no operador e se o estômago está dilatado e obscurece o pâncreas.
- Tomografia computadorizada[10]: Este é o padrão ouro para avaliação inicial e para o seguimento.
- Colangiopancreatografia por ressonância magnética (CPRM): para estabelecer a relação do pseudocisto do pâncreas com os condutos biliares, apesar de não ser rotineiramente usado[11]
Tratamento
[editar | editar código-fonte]O tratamento deve ser destinada a evitar qualquer complicação como ruptura ou infecção. Os pseudocistos maiores têm uma maior probabilidade de complicar e necessitar cirurgia.[12] Se não houver sinais de infecção presente, o tratamento inicial pode incluir medidas conservadoras, tais como jejum (NPO), nutrição parenteral (NPT) e observação. Níveis séricos de amilase e lipase podem ser avaliados regularmente. Se os sintomas não melhorarem em 6 semanas a intervenção cirúrgica pode ser apropriada.
- Cistogastrostomia: este procedimento cirúrgico cria uma ligação entre a parte de trás da parede do estômago e o cisto de tal forma que o cisto drena para o estômago.[13]
- Cistojejunostomia: neste procedimento é criada uma ligação entre o cisto e o intestino delgado, para que o fluido do cisto drene para o jejuno.[14]
- Cistoduodenostomia: neste procedimento é criada uma ligação entre o duodeno (primeira parte do intestino) e o cisto para permitir a drenagem do fluido do pseudocisto no duodeno.[15] O tipo de procedimento cirúrgico depende da localização do cisto. Para o pseudocisto que ocorre na cabeça do pâncreas, uma cistoduodenostomia geralmente é realizada.
- [16]
Outras técnicas incluem a drenagem com cateter percutâneo, em caso de infecção, mas possui elevada recorrência.
Complicações
[editar | editar código-fonte]Complicações do pseudocisto pancreático incluem infecção, hemorragia, obstrução e ruptura. A obstrução pode causar compressão do tubo gastrointestinal desde o estômago até o cólon ou dos conductos biliares ou de artérias e veias.
Referências
[editar | editar código-fonte]- ↑ «Cópia arquivada». 15. PMID 19115466. doi:10.3748/wjg.15.38. Consultado em 1 de setembro de 2017. Arquivado do original em 12 de outubro de 2014
- ↑ Beger, Hans G.; Buchler, Markus; Kozarek, Richard; Lerch, Markus; Neoptolemos, John P.; Warshaw (26 de janeiro de 2009). The Pancreas: An Integrated Textbook of Basic Science, Medicine, and Surgery. [S.l.: s.n.] ISBN 9781444300130
- ↑ a b «Pancreatic pseudocyst: MedlinePlus Medical Encyclopedia». www.nlm.nih.gov
- ↑ Dr. Louis R Lambiase. Pancreatic Pseudocysts. http://emedicine.medscape.com/article/184237-overview
- ↑ Atluri, Pavan (1 de janeiro de 2005). The Surgical Review: An Integrated Basic and Clinical Science Study Guide. [S.l.: s.n.] ISBN 9780781756419
- ↑ Ignatavicius, Donna. Medical surgical nursing. [S.l.: s.n.] ISBN 978-1-4557-7255-1
- ↑ LIllenoe, Keith. Master techniques in Surgery. [S.l.: s.n.] ISBN 978-1-60831-172-9
- ↑ Dr Pravin Bhingare, Dr Ninad Sawant, Study of Surgical Complications of Pancreatitis, journal of medical science and clinical research Volume 05 Issue 01 January 2017. https://dx.doi.org/10.18535/jmscr/v5i1.157
- ↑ 8. PMID 18333098. doi:10.1080/13651820600748012
- ↑ 36. PMID 18376299. doi:10.1097/MPA.0b013e31815a8887
- ↑ «Pancreatic Pseudocyst: Therapeutic Dilemma». www.hindawi.com
- ↑ «Pancreatic pseudocyst Treatment». Medscape.com
- ↑ «cystogastrostomy | creation of a surgical opening between the stomach and a nearby cyst for drainage». www.merriam-webster.com
- ↑ Hughes, Steven (26 de março de 2015). Operative Techniques in Hepato-Pancreato-Biliary Surgery. [S.l.: s.n.] ISBN 9781496319067
- ↑ Skandalakis, Lee J.; Skandalakis, John E. (8 de novembro de 2013). Surgical Anatomy and Technique: A Pocket Manual. [S.l.: s.n.] ISBN 9781461485636
- ↑ Scott-Conner, Carol. Scott-Conner & Dawson: Essential Operative Techniques and Anatomy. [S.l.: s.n.] ISBN 978-1-4511-5172-5