Tripanossomíase africana
| Tripanossomíase africana | |
|---|---|
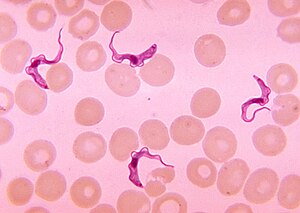
| Trypanosoma numa lamela de sangue | |
| Sinónimos | Doença do sono |
| Especialidade | Infectologia |
| Sintomas | Estádio 1: febre, dores de cabeça, comichão, dor nas articulações[1] Estádio 2: Insónia, confusão, descoordenação motora[2][1] |
| Início habitual | 1–3 semanas após exposição[2] |
| Causas | Trypanosoma brucei transmitida por moscas tsé-tsé[1] |
| Método de diagnóstico | Observação do sangue ao microscópio, punção lombar[2] |
| Medicação | Pentamidina, suramina, eflornitina[1] |
| Prognóstico | Fatal se não for tratada[1] |
| Frequência | 11 000 (2015)[3] |
| Mortes | 3500 (2015)[4] |
| Classificação e recursos externos | |
| CID-10 | B56.9, B56 |
| CID-9 | 086.5 |
| CID-11 | 875488052 |
| DiseasesDB | 29277, 13400 |
| MedlinePlus | 001362 |
| eMedicine | 228613 |
| MeSH | D014353 |
Tripanossomíase africana, conhecida popularmente por doença do sono, é uma doença infecciosa transmitida por insetos e causada por parasitas protozoários da espécie Trypanosoma brucei.[1] Existem duas sub-espécies capazes de infetar seres humanos: Trypanosoma brucei gambiense (TbG) e Trypanosoma brucei rhodesiense (TbR).[1] O TbG é a causa de 98% dos casos documentados.[1] Ambos os tipos são transmitidos pela picada de uma mosca tsé-tsé infetada.[1] A doença é mais comum em áreas rurais.[1]
O primeiro estágio da doença tem início uma a três semanas após a picada.[2] Neste primeiro estágio, os sintomas mais comuns são febre, dores de cabeça, comichão e dor nas articulações.[1] Semanas a meses mais tarde tem início o segundo estágio. Os sintomas mais comuns são confusão, descoordenação do corpo, formigueiro e dificuldade em dormir.[2] O diagnóstico é feito pela observação do parasita ao microscópio numa amostra de sangue ou de linfa.[2] Em muitos casos é necessário proceder a uma punção lombar para determinar em que estágio está a doença.[2]
A prevenção das formas mais graves da doença consiste no rastreio da população em risco com análises ao sangue para a detecção de TbG.[1] O tratamento é mais fácil quanto mais cedo for diagnosticada a doença e antes de ocorrerem sintomas neurológicos.[1] O tratamento do primeiro estágio consiste na administração dos medicamentos pentamidina ou suramina.[1] O tratamento do segundo estágio consiste na administração de eflornitina ou uma associação de nifurtimox e eflornitina para os casos de TbG.[2] Embora o melarsoprol seja eficaz em ambos os estágios, geralmente só é usado para as infeções por TbR devido aos efeitos adversos potencialmente graves.[1] Sem tratamento, a doença geralmente causa a morte.[1]
A doença é comum em algumas regiões da África subsariana, onde existem cerca de 70 milhões de pessoas em risco em 36 países.[5] Estima-se que estejam atualmente infetadas cerca de 11 000 pessoas. Em 2015 ocorreram 2800 novos casos de infeção.[3][1] No mesmo ano, a doença foi a causa de 3500 mortes, uma diminuição em relação às 34 000 em 1990.[4][6] Mais de 80% dos casos ocorre na República Democrática do Congo.[1] No último século e meio ocorreram três grandes surtos da doença: um entre 1896 e 1906 no Uganda e na bacia do Congo, e dois em 1920 e 1970 em vários países africanos.[1] A doença está classificada como doença tropical negligenciada.[7] Outros animais, como as vacas, podem ser portadores da doença e contrair a infeção, sendo que nesses casos é denominada tripanossomíase animal.[1]
Referências
- ↑ a b c d e f g h i j k l m n o p q r s t WHO Media centre (março de 2014). «Fact sheet N°259: Trypanosomiasis, Human African (sleeping sickness)». Organização Mundial de Saúde. Consultado em 25 de abril de 2014. Cópia arquivada em 26 de abril de 2014
- ↑ a b c d e f g h Kennedy, PG (fevereiro de 2013). «Clinical features, diagnosis and treatment of human African trypanosomiasis (sleeping sickness).». Lancet Neurology. 12 (2): 186–94. PMID 23260189. doi:10.1016/S1474-4422(12)70296-X
- ↑ a b GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (8 de outubro de 2016). «Global, regional, and national incidence, prevalence and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015.». Lancet. 388 (10053): 1545–1602. PMC 5055577
 . PMID 27733282. doi:10.1016/S0140-6736(16)31678-6
. PMID 27733282. doi:10.1016/S0140-6736(16)31678-6
- ↑ a b GBD 2015 Mortality and Causes of Death, Collaborators. (8 de outubro de 2016). «Global, regional, and national life expectancy, all-cause mortality and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015.». Lancet. 388 (10053): 1459–1544. PMC 5388903
 . PMID 27733281. doi:10.1016/s0140-6736(16)31012-1
. PMID 27733281. doi:10.1016/s0140-6736(16)31012-1
- ↑ Simarro PP, Cecchi G, Franco JR, et al. (2012). «Estimating and mapping the population at risk of sleeping sickness». PLOS Negl Trop Dis. 6 (10): e1859. PMC 3493382
 . PMID 23145192. doi:10.1371/journal.pntd.0001859
. PMID 23145192. doi:10.1371/journal.pntd.0001859
- ↑ Lozano, R (15 de dezembro de 2012). «Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010.». Lancet. 380 (9859): 2095–128. PMID 23245604. doi:10.1016/S0140-6736(12)61728-0
- ↑ «Neglected Tropical Diseases». cdc.gov. 6 de junho de 2011. Consultado em 28 de novembro de 2014. Cópia arquivada em 4 de dezembro de 2014