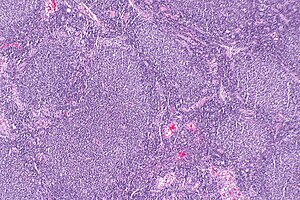
Linfoma folicular
| Follicular lymphoma | |
|---|---|
| Linfonodo com linfoma folicular com a formação de "folículos" que lhe é característica. | |
| Especialidade | oncologia |
| Classificação e recursos externos | |
| CID-10 | C82 |
| CID-9 | 202.0 |
| CID-ICD-O | M9690/3 |
| CID-11 | e 549338191 797822185 e 549338191 |
| OMIM | 151430 |
| eMedicine | med/1362 |
| MeSH | D008224 |
Linfoma folicular, linfoma centrolástico, linfoma nodular ou doença de Brill-Symmers[1] é um tipo de câncer que se origina nos linfócitos B nos folículos dos linfonodos e representa cerca de 20 a 30% dos Linfoma não Hodgkin.
Possui várias formas de manifestação e ainda não foi totalmente sistematizado.[2][3] Às vezes se origina de um distúrbio benigno no qual centrócitos e/ou centroblastos anormais se acumulam no tecido linfoide. Eles podem vir a circular no sangue e causar uma condição assintomática denominada neoplasia folicular in situ e uma pequena parcela acaba se tornando linfoma folicular.[4]
Geralmente é lento, pouco agressivo e responde bem ao tratamento mesmo quando descoberto já em um estágio avançado. A apresentação desse linfoma geralmente se dá com o crescimento dos linfonodos (linfadenopatia) em qualquer parte do corpo, sendo mais comum no pescoço, axila e/ou virilha. A doença também pode aparecer primariamente fora dos linfonodos, como no trato gastrointestinal, em tecidos linfoides da cabeça e pescoço (em uma forma rara mais comum nas crianças)[5] ou mesmo em tecidos não linfoides, como nos testículos.[6]
A doença geralmente demora anos para manifestar sintomas[2] e por isso costuma ser descoberta em fases mais avançadas. É um câncer considerado incurável, mas com baixo grau de malignidade e bom prognóstico, por isso o tratamento imediato com quimioterapia pode não ser necessário caso a doença não apresente sintomas debilitantes ou infiltração da medula óssea.[7] Pode sofrer transformação maligna e tornar-se um linfoma de células B difuso de alto grau ou grau intermédio. O risco dessa transformação acontecer aumenta 3% ao ano.[8]
Causas[editar | editar código-fonte]
É causado por uma mutação genética: a translocação do Proto-oncogene Bcl-2 entre o cromossoma 14 e o cromossoma 18, em mais de 80% dos casos.[9] A excessiva produção da proteína de membrana mitocondrial Bcl-2 torna a célula resistente a morte programada, permitindo que se multiplique fora de controle.
Quatro vírus aumentam o risco de desenvolver linfomas: vírus de Epstein-Barr (EBV), Vírus linfotrópico da célula T humana (HTLV) tipo I, HIV e Herpesvirus humano 8, porém geralmente eles causam linfoma difuso de células grandes ou outro linfoma de alto grau. Imunodeficiência é um fator de risco.[10]
Sinais e sintomas[editar | editar código-fonte]
Os sintomas só aparecem nas fases tardias e podem incluir[11]:
- Alargamento dos gânglios linfáticos,
- Cansaço,
- Falta de ar,
- Suor noturno,
- Perda de peso,
- Anemia, leucopenia e plaquetopenia (raro, apenas em tumores avançados).
Os linfomas podem invadir qualquer órgão, incluindo a pele e o sistema nervoso central (SNC), formando tumores grandes o suficiente para obstruir estruturas anatômicas e causar prejuízo na função do órgão. Mais sintomas sugerem transformação maligna para linfoma de alto grau.
Muitas vezes, as pessoas com FL não apresentam sintomas óbvios da doença no momento do diagnóstico. Ao longo do tempo, alguns pacientes com FL podem eventualmente desenvolver um linfoma transformado, que é muitas vezes mais agressivo e geralmente requer mais tipos de tratamento intensivo.
Diagnóstico[editar | editar código-fonte]
São positivos para os marcadores de linfócitos B: CD10, CD19, CD22 e geralmente para CD20, quase nunca para CD5.[12]
Epidemiologia[editar | editar código-fonte]
Aparecem com mais frequência entre os 60 e 70 anos, independente do sexo, mais comum em brancos e menos comum entre orientais. Linfomas de células B afetam entre 4 e 14 em cada 100.000 habitantes.[13]
Tratamento[editar | editar código-fonte]
Respondem bem a radioterapia, quimioterapia e anticorpos monoclonais. Nos estágios iniciais pode-se tratar apenas com radioterapia e rituximab. Em estágios avançados ou quando retorna pode-se usar a combinação RCDVP (rituximab, ciclofosfamida, doxorrubicina, vincristina e prednisona). Frequentemente desaparece com o tratamento, apenas para resurgir anos depois, quando necessita tratamento similar e pode voltar a desaparecer.[14]
Referências
- ↑ «Merck source archive». Consultado em 18 de maio de 2009. Arquivado do original em 18 de maio de 2009
- ↑ a b Lynch RC, Gratzinger D, Advani RH (julho de 2017). «Clinical Impact of the 2016 Update to the WHO Lymphoma Classification». Current Treatment Options in Oncology (em inglês). 18 (7). 45 páginas. PMID 28670664. doi:10.1007/s11864-017-0483-z
- ↑ Boughan KM, Caimi PF (maio de 2019). «Follicular Lymphoma: Diagnostic and Prognostic Considerations in Initial Treatment Approach». Current Oncology Reports (em inglês). 21 (7). 63 páginas. PMID 31119485. doi:10.1007/s11912-019-0808-0
- ↑ Oishi N, Montes-Moreno S, Feldman AL (janeiro de 2018). «In situ neoplasia in lymph node pathology». Seminars in Diagnostic Pathology (em inglês). 35 (1): 76–83. PMID 29129357. doi:10.1053/j.semdp.2017.11.001
- ↑ Swerdlow SH, Campo E, Pileri SA, Harris NL, Stein H, Siebert R, Advani R, Ghielmini M, Salles GA, Zelenetz AD, Jaffe ES (maio de 2016). «The 2016 revision of the World Health Organization classification of lymphoid neoplasms». Blood (em inglês). 127 (20): 2375–90. PMC 4874220
 . PMID 26980727. doi:10.1182/blood-2016-01-643569
. PMID 26980727. doi:10.1182/blood-2016-01-643569
- ↑ Takata K, Miyata-Takata T, Sato Y, Yoshino T (2014). «Pathology of follicular lymphoma». Journal of Clinical and Experimental Hematopathology (em inglês). 54 (1): 3–9. PMID 24942941. doi:10.3960/jslrt.54.3
- ↑ Armitage JL, Longo DL. (junho de 2016) «Is watch and wait still acceptable for patients with low-grade follicular lymphoma?» https://ashpublications.org/blood/article/127/23/2804/35265/Is-watch-and-wait-still-acceptable-for-patients (em inglês)
- ↑ Link BK (março de 2018). «Transformation of follicular lymphoma - Why does it happen and can it be prevented?». Best Practice & Research. Clinical Haematology (em inglês). 31 (1): 49–56. PMID 29452666. doi:10.1016/j.beha.2017.10.005
- ↑ Bordeleau L, Berinstein NL. Molecular diagnostics in follicular non-Hodgkin's lymphoma: a review. Semin Oncol. 2000 Dec. 27(6 Suppl 12):42-52.
- ↑ http://emedicine.medscape.com/article/203268-overview#a2
- ↑ http://emedicine.medscape.com/article/203268-overview#a4
- ↑ Barekman CL, Aguilera NS, Abbondanzo SL (July 2001). "Low-grade B-cell lymphoma with coexpression of both CD5 and CD10. A report of 3 cases". Arch. Pathol. Lab. Med. 125 (7): 951–3.
- ↑ Cesar O Freytes, MD. Follicular Lymphoma Epidemiology. http://emedicine.medscape.com/article/203268-overview#a3
- ↑ http://www.lymphoma.org/site/pp.asp?c=bkLTKaOQLmK8E&b=6300155