Babesiose
| Babesiose | |
|---|---|
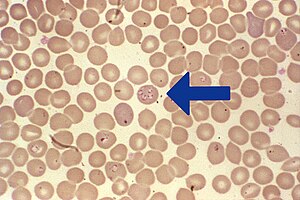
| Babesias (tingidas de roxo) dentro de hemácias. | |
| Especialidade | infecciologia |
| Classificação e recursos externos | |
| CID-10 | B60.0 |
| CID-9 | 088.82 |
| CID-11 | 1947003329 |
| DiseasesDB | 1200 |
| eMedicine | 212605 |
| MeSH | D001404 |
Babesiose, piroplasmose ou doença do carrapato é uma doença causada por diversas espécies de protozoários do gênero Babesia spp. São transmitidos por carrapatos e infectam os glóbulos vermelhos. É um parasita da família do Plasmodium, o causador da malária.
Tipos[editar | editar código-fonte]
As diferentes espécies de Babesia infectam diferentes animais:[1]
- B. canis e B. duncani: infectam canídeos
- B. equi e B. caballi: infectam equinos
- B. divergens, B. bigemina e B. bovis: infectam bovinos
- B. felis: infectam felinos
- B. microti: infectam roedores
- B. venatorum: infectam cervídeos
Dessas, 4 são capazes de infectar humanos também: B. microti, B. duncani, B. divergens e B. venatorum. A infecção em cachorros e bovinos geralmente é mais grave que a em humanos.
Causas[editar | editar código-fonte]

As Babesia infectam as hemácias/glóbulos vermelhos, células do sangue que transportam oxigênio, onde se reproduzem assexuadamente. O carrapato bebe o sangue com merozoítos, hospedeiro definitivo.
Pode ser transmitido por transfusão de sangue, pois raros locais buscam esse protozoário em todo sangue doado.[2]
Sinais e sintomas[editar | editar código-fonte]
Muitas pessoas saudáveis infectadas com Babesia microti se sentem bem e não têm quaisquer sintomas. Algumas pessoas desenvolvem sintomas de uma infecção qualquer como: febre, calafrios, sudorese, dor de cabeça, dores no corpo, perda de apetite, náuseas ou fadiga. Como os parasitas de Babesia infectam os glóbulos vermelhos do sangue, a babesiose pode causar anemia hemolítica (a partir da destruição de células vermelhas do sangue) mesmo em pessoas com boa imunidade.
Sintomas de casos mais graves:[3]
- Mal-estar e vômito
- Fadiga
- Perda de apetite
- Febre (persistente ou intermite) até 40 °C
- Calafrios
- Sede
- Dor de cabeça
- Dor muscular e articular
- Dor abdominal
- Urina escura
Sintomas menos comuns, mesmo em casos graves:[3]
- Olhos vermelhos e sensíveis
- Dor de garganta e tosse
- Rigidez do pescoço
- Sentidos alterados
- Falta de ar
- Fígado e baço agrandados
- Maior sensibilidade
- Pele amarelada
Em outros animais[editar | editar código-fonte]
Em cachorros e bovinos causa forte anemia hemolítica, febre alta e desencadeiam coagulação intravascular disseminada, resultando em palidez ou pele amarelada. Frequentemente é fatal. Uma transfusão de sangue associada a anticoagulantes (heparina) pode salvar o animal.
Diagnóstico[editar | editar código-fonte]

É bastante difícil, pois geralmente apenas 1% das hemácias estão infectadas, o parasita é intracelular e as respostas imunes só são bem vistas em infecção ativa. Gotas de sangue ao microscópio podem ser tingidos com Giemsa, mas as Babesia são facilmente confundidas com outros protozoários. Exames mais sensíveis e específicos como PCR demoram para ficar prontos e são caros, portanto são pouco usados na clínica.[4]
Epidemiologia[editar | editar código-fonte]

B. microti é endêmica apenas na América do Norte e entre 2005 e 2010 foram registrados mais de 1.400 casos de babesiose humana nos EUA. Raramente se diagnosticam casos de babesiose humana no Brasil, talvez porque poucos tentam diagnosticá-la e o protozoário visto ao microscópio pode ser facilmente confundida com o da malária.[5]
B. divergens e B. bovis são encontradas apenas na Europa e Ásia, raramente infectam humanos, porém são mais letais. Existem relatos de casos esporádicos de babesiose no Japão, Coréia, China, México, África do Sul e Egito.[6]
B. canis é a menos virulenta para humanos das quatro, mas pode ser encontrada nos EUA, México, Amazônia, Austrália e Japão.[7]
Tratamento[editar | editar código-fonte]
Em pacientes sintomáticos, o uso de um antibiótico como clindamicina ou azitromicina combinado com um antiprotozoário como quinina ou atovaquona deve ser iniciada imediatamente após o diagnóstico. O tratamento original era uma combinação de clindamicina (20 mg/kg/dia para crianças; 300-600 mg por via intravenosa ou intramuscular a cada 6 horas em adultos) e quinina por via oral (25 mg/kg/dia para crianças; 650 mg cada 6 a 8 horas para adultos) administrado durante 7-10 dias. Esse esquema ainda é recomendado nos casos mais graves ou resistentes.[8]
Atualmente existe uma nova opção como primeira linha, com cinco vezes menos efeitos colaterais, administrando a combinação de atovaquona (750 mg a cada 12 horas em adultos) e azitromicina (500 mg no primeiro dia e 250 mg nos dias seguintes, em adultos) também por 7 a 10 dias ou de 7 semanas em pessoas com reincidência recente. Acrescentar proguanil ao esquema em pacientes imunocomprometidos.[9]
Referências
- ↑ http://emedicine.medscape.com/article/212605-overview#a3
- ↑ Herwaldt BL, Linden JV, Bosserman E, Young C, Olkowska D, Wilson M (2011). "Transfusion-associated babesiosis in the United States: a description of cases". Ann Intern Med 155 (8): 509–19. doi:10.1059/0003-4819-155-8-201110180-00362. PMID 21893613.
- ↑ a b http://emedicine.medscape.com/article/212605-clinical
- ↑ Krause PJ, Telford SR, Ryan R; et al. (April 1994). "Diagnosis of babesiosis: evaluation of a serologic test for the detection of Babesia microti antibody". J. Infect. Dis. 169 (4): 923–6. doi:10.1093/infdis/169.4.923. PMID 8133112.
- ↑ Nicolau Maués Serra-Freire. CASO ÍNDICE DE BABESIOSE HUMANA NO RIO DE JANEIRO, BRASIL. http://www.uniabeu.edu.br/publica/index.php/RU/article/view/1348/pdf_61
- ↑ http://emedicine.medscape.com/article/212605-overview#a6
- ↑ https://bioweb.uwlax.edu/bio203/s2014/kugel_aaro/habitat.htm
- ↑ Vannier, Edouard; Krause, Peter J. (21 June 2012). "Human Babesiosis". New England Journal of Medicine 366 (25): 2397–2407. doi:10.1056/NEJMra1202018. PMID 22716978.
- ↑ http://emedicine.medscape.com/article/212605-treatment#d10