Diabetes mellitus: diferenças entre revisões
| Linha 221: | Linha 221: | ||
* {{Link|en|http://www.idf.org|International Diabetes Federation}} |
* {{Link|en|http://www.idf.org|International Diabetes Federation}} |
||
* {{Link|pt|http://www.diabetenet.com.br|Comunidade DiabeteNet}} |
* {{Link|pt|http://www.diabetenet.com.br|Comunidade DiabeteNet}} |
||
* {{Link||2=http://www.drauziovarella.com.br/Sintomas/300/ |
* {{Link||2=http://www.drauziovarella.com.br/Sintomas/300/diabetes|3= Verbete sobre diabetes com Dr Drauzio Varella}} |
||
{{Portal3|Medicina|Enfermagem}} |
{{Portal3|Medicina|Enfermagem}} |
||
Revisão das 19h28min de 8 de setembro de 2010
| Diabetes mellitus | |
|---|---|
| Símbolo das Nações Unidas para a diabetes mellitus | |
| Especialidade | diabetology, endocrinologia |
| Classificação e recursos externos | |
| CID-10 | E10 — E14 |
| CID-9 | 250 |
| CID-11 | 465177735 |
| MedlinePlus | 001214 |
| eMedicine | med/546 emerg/134 |
| MeSH | D003920 |
Diabetes mellitus é uma doença metabólica caracterizada por um aumento anormal do açúcar no sangue.[1] A glicose é a principal fonte de energia do organismo, mas quando em excesso, pode trazer várias complicações à saúde.
Quando não tratada adequadamente, causa doenças tais como infarto do coração, derrame cerebral, insuficiência renal, problemas visuais e lesões de difícil cicatrização, dentre outras complicações.
Embora ainda não haja uma cura definitiva para o Diabetes, há vários tratamentos disponíveis que, quando seguidos de forma regular, proporcionam saúde e qualidade de vida para o paciente portador.
Atualmente, a Organização Mundial da Saúde estima que cerca de 240 milhões de pessoas sejam diabéticas em todo o mundo, o que significa que 6% da população tem diabetes.
Segundo uma projeção internacional, a população de doentes diabéticos a nível mundial vai aumentar até 2025 em mais de 50%, para 380 milhões de pessoas a sofrerem desta doença crônica.[2]
Epidemiologia
O Diabetes afeta cerca de 12% da população no Brasil (aproximadamente 22 milhões de pessoas)[3] e 5% da população de Portugal (500 mil pessoas).[4]
De acordo com a Organização Mundial da Saúde, em 2006 havia cerca de 171 milhões de pessoas doentes da Diabetes, e esse índice aumenta rapidamente. É estimado que em 2030 esse número dobre. A Diabetes Mellitus ocorre em todo o mundo, mas é mais comum (especialmente a tipo II) nos países mais desenvolvidos. O maior aumento atualmente é esperado na Ásia e na África, onde a maioria dos diabéticos será visto em 2030. O aumento do índice de Diabetes em países em desenvolvimento segue a tendência de urbanização e mudança de estilos de vida.
A diabetes está na lista das 5 doenças de maior índice de morte no mundo, e está chegando cada vez mais perto do topo da lista. Por pelo menos 20 anos, o número de diabéticos na América do Norte está aumentando consideravelmente. Em 2005 eram em torno de 20.8 milhões de pessoas com diabetes somente nos Estados Unidos. De acordo com a American Diabetes Association existem cerca de 6.2 milhões de pessoas não diagnosticadas e cerca de 41 milhões de pessoas que poderiam ser consideradas pré-diabéticas. Os Centros de Controles de Doenças classificaram o aumento da doença como epidêmico, e a NDIC (National Diabetes Information Clearinghouse) fez uma estimativa de US$132 bilhões de dólares, somente para os Estados Unidos este ano.
Causas e Fisiopatologia
Existem dois mecanismos fundamentais:[1]
- Falta de insulina. Nestes casos, o pâncreas não produz insulina ou a produz em quantidades muito baixas. Com a falta de insulina, a glicose não entra nas células, permanecendo na circulação sanguínea em grandes quantidades. Para esta situação, os médicos chamaram esse tipo de Diabetes de Diabetes Mellitus tipo 1 (DM tipo 1).A diabetes mellitus do tipo I é também caracterizada pela produção de anticorpos à insulina (doença auto-imune). É muito recorrente em pessoas jovens, e apresenta sintomatologia definida, onde os enfermos perdem peso.
- Mau funcionamento ou diminuição dos receptores das células beta.Estas são responsáveis pela produção de insulina cuja atuação nas células se dá pelo transporte de glicose para dentro desta . Nestes casos, a produção de insulina pode estar ou não normal. Mas como os receptores (portas) não estão funcionando direito ou estão em pequenas quantidades, a insulina não consegue promover a entrada de glicose necessária para dentro das células, aumentando também as concentrações da glicose na corrente sanguínea. A esse fenômeno, os cientistas chamaram de "resistência à insulina". Para esse segundo tipo de Diabetes, os médicos deram o nome de Diabetes Mellitus tipo 2 (DM tipo 2).
Genética
Ambos os tipos 1 e 2 podem ser herdáveis, portanto a DM1 (Diabetes Mellitus tipo 1) é a mais característica em quesito de herança genética, atingindo de 5-10% de todos os casos de DM (o que é uma boa notícia tendo em vista a sua menor complexidade de tratamento) sendo a disfunção do pâncreas na produção de insulina a sua causa superior. É desencadeada muito cedo, atingindo a faixa etária dos jovens, justamente pelo fator genético (apesar de isto não ser uma regra, por exemplo, existem genes que demoram anos para serem expressos, outros que nunca o serão; o estilo de vida está lado a lado com a expressão gênica).
A DM2 (Diabetes Mellitus tipo 2), entretanto, é desencadeada normalmente por hábitos não saudáveis, sendo a chance de adquiri-la maior com o avanço da idade (tendo como causa principal a auto-imunidade das células à insulina, tornando o tratamento difícil), não sendo característica da herdabilidade. Acomete principalmente os obesos, hipertensos e dislipidêmicos (que compreendem de 90-95% de todos os casos de DM).[5]
Fisiopatologia
O pâncreas é o órgão responsável pela produção do hormônio denominado insulina. Este hormônio é responsável pela regulação da glicemia (glicemia: nível de glicose no sangue). Para que as células das diversas partes do corpo humano possam realizar o processo de respiração aeróbica (utilizar glicose como fonte de energia), é necessário que a glicose esteja presente na célula. Portanto, as células possuem receptores de insulina (tirosina quinase) que, quando acionados "abrem" a membrana celular para a entrada da glicose presente na circulação sanguínea. Uma falha na produção de insulina resulta em altos níveis de glicose no sangue, já que esta última não é devidamente dirigida ao interior das células.
Visando manter a glicemia constante, o pâncreas também produz outro hormônio antagónico à insulina, denominado glucagon. Ou seja, quando a glicemia cai, mais glucagon é secretado visando restabelecer o nível de glicose na circulação.O glucagon é o hormônio predominante em situações de jejum ou de estresse, enquanto a insulina tem seus níveis aumentados em situações de alimentação recente.
Como a insulina é o principal hormônio que regula a quantidade de glicose absorvida pela maioria das células a partir do sangue (principalmente células musculares e de gordura, mas não células do sistema nervoso central), a sua deficiência ou a insensibilidade de seus receptores desempenham um papel importante em todas as formas da diabetes mellitus.
Grande parte do carboidrato dos alimentos é convertido em poucas horas no monossacarídeo glicose, o principal carboidrato encontrado no sangue. Alguns carboidratos não são convertidos. Alguns exemplos incluem a frutose que é utilizada como um combustível celular, mas não é convertida em glicose e não participa no mecanismo regulatório metabólico da insulina / glicose; adicionalmente, o carboidrato celulose não é convertido em glicose, já que os humanos e muitos animais não têm vias digestivas capazes de digerir a celulose.
A insulina é liberada no sangue pelas células beta (células-β) do pâncreas em resposta aos níveis crescentes de glicose no sangue (por exemplo, após uma refeição). A insulina habilita a maioria das células do corpo a absorverem a glicose do sangue e a utilizarem como combustível, para a conversão em outras moléculas necessárias, ou para armazenamento. A insulina é também o sinal de controle principal para a conversão da glicose (o açúcar básico usado como combustível) em glicogênio para armazenamento interno nas células do fígado e musculares. Níveis reduzidos de glicose resultam em níveis reduzidos de secreção de insulina a partir das células beta e na conversão reversa de glicogênio a glicose quando os níveis de glicose caem.
Níveis aumentados de insulina aumentam muitos processos anabólicos (de crescimento) como o crescimento e duplicação celular, síntese proteica e armazenamento de gordura.
Se a quantidade de insulina disponível é insuficiente, se as células respondem mal aos efeitos da insulina (insensibilidade ou resistência à insulina), ou se a própria insulina está defeituosa, a glicose não será administrada corretamente pelas células do corpo ou armazenada corretamente no fígado e músculos. O efeito dominó são níveis altos persistentes de glicose no sangue, síntese proteica pobre e outros distúrbios metabólicos, como a acidose.
Diagnóstico
A diabetes mellitus é caracterizada pela hiperglicemia recorrente ou persistente, e é diagnosticada ao se demonstrar qualquer um dos itens seguintes:[1]
- Nível plasmático de glicose em jejum maior ou igual a 126 mg/dL (7,0 mmol/l)em duas ocasiões.
- Nível plasmático de glicose maior ou igual a 200 mg/dL ou 11,1 mmol/l duas horas após uma dose de 75g de glicose oral como em um teste de tolerância à glicose em duas ocasiões.
- Nível plasmático de glicose aleatória em ou acima de 200 mg/dL ou 11,1 mmol/l associados a sinais e sintomas típicos de diabetes.
O Diabetes Melito Gestacional possui critérios de diagnóstico diferentes.
Classificação
O termo diabetes, geralmente se refere à diabetes mellitus, mas existem muitas outras condições, mais raras, também denominadas como "diabetes". A mais comum delas é a diabetes insípida (insípida significa "sem gosto" em Latim) na qual a urina não é glicosada. Esta diabetes pode ser causada por danos aos rins ou à glândula pituitária.
Diabetes mellitus tipo 1
No caso da Diabetes mellitus tipo 1, esta aparece quando o Sistema imunitário do doente ataca as células beta do pâncreas. A causa desta confusão ainda não foi definida, apesar de parecer estar associada a casos de constipações e outras doenças. O tipo de alimentação, o estilo de vida, etc. não têm qualquer influência no aparecimento deste tipo de diabetes.
Normalmente se inicia na infância ou adolescência, e se caracteriza por um déficit de insulina, devido à destruição das células beta do pâncreas por processos auto-imunes ou idiopáticos. Só cerca de 1 em 20 pessoas diabéticas tem diabetes tipo 1, a qual se apresenta mais frequentemente entre jovens e crianças. Este tipo de diabetes se conhecia como diabetes mellitus insulino-dependente ou diabetes infantil. Nela, o corpo produz pouca ou nenhuma insulina. As pessoas que padecem dela devem receber injeções diárias de insulina. A quantidade de injeções diárias é variável em função do tratamento escolhido pelo endocrinologista e também em função da quantidade de insulina produzida pelo pâncreas. A insulina sintética pode ser de ação lenta ou rápida: a de ação lenta é ministrada ao acordar e ao dormir; a de ação rápida é indicada logo após grandes refeições. Para controlar este tipo de diabetes é necessário o equilíbrio de três fatores: a insulina, a alimentação e o exercício.
Sobre a alimentação é preciso ter vários fatores em conta. Apesar de ser necessário algum rigor na alimentação, há de lembrar que este tipo de diabetes atinge essencialmente jovens, e esses jovens estão muitas vezes em crescimento e têm vidas ativas. Assim, o plano alimentar deve ser concebido com isso em vista, uma vez que muitas vezes se faz uma dieta demasiado limitada para a idade e atividade do doente. Para o dia a dia, é desaconselhável a ingestão de carboidratos de ação rápida (sumos, bolos, cremes) e incentivado os de ação lenta (pão, bolachas, arroz, massa…) de modo a evitar picos de glicemia.
Muitas vezes se ouve que o diabético não pode praticar exercício. Esta afirmação é parcialmente falsa, já que o exercício contribui para um melhor controle da diabetes, queimando excesso de açúcar, gorduras e melhorando a qualidade de vida. Por vezes, torna-se necessário dobrar um pouco as regras: para praticar exercícios que requerem muita energia é preciso consumir muita energia, ou seja, consumir carboidratos lentos e rápidos.A afirmação de exercício em pacientes com diabetes,poder causar danos. É verdade pois o paciente horas após o exercício pode ser levado a um quadro de acidose.Segundo estudos o exercício em paciente com diabetes tipo 1 é recomendado apenas em jovens,pois estes respondem melhor aos exercícios, não tendo sido observado nenhuma melhora efetiva dos niveis de glicose no organismo de adultos e idosos.
Diabetes mellitus tipo 2
Já não se deve usar o termo Diabetes Não Insulino-dependente, mas sim Diabetes Tardio, tem mecanismo fisiopatológico complexo e não completamente elucidado. Parece haver uma diminuição na resposta dos receptores de glicose presentes no tecido periférico à insulina, levando ao fenômeno de resistência à insulina. As células beta do pâncreas aumentam a produção de insulina e, ao longo dos anos, a resistência à insulina acaba por levar as células beta à exaustão.
Desenvolve-se frequentemente em etapas adultas da vida e é muito frequente a associação com a obesidade e idosos; anteriormente denominada diabetes do adulto, diabetes relacionada com a obesidade, diabetes não insulino-dependente. Vários fármacos e outras causas podem, contudo, causar este tipo de diabetes. É muito frequente a diabetes tipo 2 associada ao uso prolongado de corticoides, frequentemente associada à hemocromatose não tratada.
Diabetes gestacional
A diabetes gestacional também envolve uma combinação de secreção e responsividade de insulina inadequados, assemelhando-se à diabetes tipo 2 em diversos aspectos. Ela se desenvolve durante a gravidez e pode melhorar ou desaparecer após o nascimento do bebê. Embora possa ser temporária, a diabetes gestacional pode trazer danos à saúde do feto e/ou da mãe, e cerca de 20% a 50% das mulheres com diabetes gestacional desenvolvem diabetes tipo 2 mais tardiamente na vida.
A diabetes mellitus gestacional (DMG) ocorre em cerca de 2% a 5% de todas as gravidezes. Ela é temporária e completamente tratável mas, se não tratada, pode causar problemas com a gravidez, incluindo macrossomia fetal (peso elevado do bebê ao nascer), malformações fetais e doença cardíaca congênita. Ela requer supervisão médica cuidadosa durante a gravidez. Os riscos fetais/neonatais associados à DMG incluem anomalias congênitas como malformações cardíacas, do sistema nervoso central e de músculos esqueléticos. A insulina fetal aumentada pode inibir a produção de surfactante fetal e pode causar problemas respiratórios. A hiperbilirrubinemia pode causar a destruição de hemácias. Em muitos casos, a morte perinatal pode ocorrer, mais comumente como um resultado da má profusão placentária devido a um prejuízo vascular !
Outros tipos
Outros tipos de diabetes <5% de todos os casos diagnosticados:
- A: Defeito genético nas células beta.
- B: Resistência à insulina determinada geneticamente.
- C: Doenças no pâncreas.
- D: Causada por defeitos hormonais.
- E: Causada por compostos químicos ou fármacos.
- F: Infecciosas (rubéola congênita, citamegalovírus e outros).
- G: Formas incomuns de diabetes imuno-mediadas (síndrome do "Homem Rígido", anticorpos anti-insulina e outros)
- H: Outras síndromes genéticas algumas vezes associadas com diabetes (síndrome de Down; síndrome de Klinefelter, síndrome de Turner, síndrome de Wolfram, ataxia de Friedreich, coréia de Huntington, síndrome de Laurence-Moon-Biedl, distrofia miotônica, porfiria, síndrome de Prader-Willi e outras)
Sinais e sintomas
A tríade clássica dos sintomas da diabetes:[1]
- poliúria (aumento do volume urinário),
- polidipsia (sede aumentada e aumento de ingestão de líquidos),
- polifagia (apetite aumentado).
Pode ocorrer perda de peso. Estes sintomas podem se desenvolver bastante rapidamente no tipo 1, particularmente em crianças (semanas ou meses) ou pode ser sutil ou completamente ausente — assim como pode se desenvolver muito mais lentamente — no tipo 2. No tipo 1 pode haver também perda de peso (apesar da fome aumentada ou normal) e fadiga. Estes sintomas podem também se manifestar na diabetes tipo 2 em pacientes cuja diabetes é mal controlada.
Patofisiologia de alguns sinais e sintomas
Quando a concentração de glicose no sangue está alta (acima do limiar renal), a reabsorção de glicose no túbulo proximal do rim é incompleta, e parte da glicose é excretada na urina (glicosúria). Isto aumenta a pressão osmótica da urina e consequentemente inibe a reabsorção de água pelo rim, resultando na produção aumentada de urina (poliúria) e na perda acentuada de líquido. O volume de sangue perdido será reposto osmoticamente da água armazenada nas células do corpo, causando desidratação e sede aumentada.
Quando os níveis altos de glicose permanecem por longos períodos, ocorre a absorção de glicose e isto causa mudanças no formato das lentes dos olhos, levando a dificuldades de visão. A visão borrada é a reclamação mais comum que leva ao diagnóstico de diabetes; o tipo 1 deve ser suspeito em casos de mudanças rápidas na visão, ao passo que o tipo 2 geralmente causa uma mudança mais gradual.
Pacientes (geralmente os com diabetes tipo 1) podem apresentar também cetoacidose diabética, um estado extremo de desregulação metabólica caracterizada pelo cheiro de acetona na respiração do paciente, respiração de Kussmaul (uma respiração rápida e profunda), poliúria, náusea, vômito e dor abdominal e qualquer um dos vários estados de consciência alterados (confusão, letargia, hostilidade, mania, etc). Na cetoacidose diabética severa, pode ocorrer o coma (inconsciência), progredindo para a morte. De qualquer forma, a cetoacidose diabética é uma emergência médica e requer atenção de um especialista. Um estado raro, porém igualmente severo, é o estado não-cetótico, que é mais comum na diabetes tipo 2, e é principalmente resultante da desidratação devido à perda de líquido corporal. Frequentemente o paciente têm ingerido quantidades imensas de bebidas contendo açúcar, levando a um ciclo vicioso em consideração à perda de líquido.
Complicações
As complicações da diabetes são muito menos comuns e severas nas pessoas que possuem os níveis glicêmicos (de açúcar no sangue)[6][7] bem controlados, mantendo-os entre 70 e 100 mg/dl em jejum.
As complicações causadas pela diabetes se dão basicamente pelo excesso de glicose no sangue, sendo assim, existe a possibilidade de glicosilar as proteínas além de retenção de água na corrente sanguínea, e retirada da mesma do espaço intercelular.
Complicações agudas
Complicações crônicas
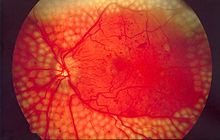
- Aterosclerose
- Hipertensão ( por aumento de H2O no sangue, além da glicolisação irregular do colágeno e proteínas das paredes endoteliais o que pode causar tromboses e coágulos por todo o sistema circulatório);
- Tromboses e coágulos na corrente sanguínea;
- Problemas dermatológicos (por desnaturação de proteínas endoteliais)
- Pé diabético
- Problemas neurológicos principalmente no pé, como perda de sensibilidade e propriocepção;
- Dificuldade em coagular o sangue
- Problemas metabólicos generalizados.
- Fator de risco à periodontite
Tratamento
A diabetes mellitus é uma doença crônica, sem cura por tratamentos convencionais, e sua ênfase médica deve ser necessariamente em evitar/administrar problemas possivelmente relacionados à diabetes, a longo ou curto prazo.
O tratamento é baseado em cinco conceitos:
- Conscientização e educação do paciente, sem a qual não existe aderência.
- Alimentação e dieta adequada para cada tipo de diabetes e para o perfil do paciente.
- Vida ativa, mais do que simplesmente exercícios.
- Medicamentos:
- Hipoglicemiantes orais
- Insulina
- Monitoração dos níveis de glicose e hemoglobina glicada.
É extremamente importante a educação do paciente, o acompanhamento de sua dieta, exercícios físicos, monitoração própria de seus níveis de glicose, com o objetivo de manter os níveis de glicose a longo e curto prazo adequados. Um controle cuidadoso é necessário para reduzir os riscos das complicações a longo prazo.
Isso pode ser alcançado com uma combinação de dietas, exercícios e perda de peso (tipo 2), várias drogas diabéticas orais (tipo 2 somente) e o uso de insulina (tipo 1 e tipo 2 que não esteja respondendo à medicação oral). Além disso, devido aos altos riscos associados de doença cardiovascular, devem ser feitas modificações no estilo de vida de modo a controlar a pressão arterial[8] e o colesterol, se exercitando mais, fumando menos e consumindo alimentos apropriados para diabéticos, e se necessário, tomando medicamentos para reduzir a pressão.
- Cura do Diabetes Mellitus Tipo 2 por Cirurgia
Um estudo feito por médicos franceses publicado na ScienceDirect,[9] confirmou o que médicos já haviam observado, a cirurgia de redução de estomago (Gastroplastia) usada no tratamento da obesidade mórbida ajuda a controlar o diabetes mellitus tipo 2, um estudo mais aprofundado feito por Francesco Rubino,[10] levou à criação de uma cirurgia no intestino que tem alta eficiência no tratamento da diabetes tipo 2 para pessoas não obesas.
Projeto de lei para diabéticos no Brasil
Os portadores de diabetes tem direito à concessão de uma série de benefícios já previstos em lei para outras doenças. A Comissão de Constituição, Justiça e Cidadania (CCJ) aprovou proposta que altera uma série de normas garantindo aos portadores de diabetes o direito de sacar dinheiro do PIS-Pasep e do FGTS; além de garantir o recebimento de auxílio-doença e aposentadoria por invalidez sem carência. A proposta também dá aos diabéticos direito a passe livre no transporte público.[11]
- Medicamentos e mantimentos
A Constituição Federal prevê que todo cidadão tem direito à vida e à saúde com dignidade, devendo ter o atendimento adequado. As leis infraconstitucionais vêm ajudar, no sentido de que reforçam aquilo que a Constituição Federal já prevê. São Paulo, Rio de Janeiro, Minas Gerais, Rio Grande do Sul, já possuem leis estaduais próprias, que bem ou mal já estão dando resultado. Foram estabelecidos em alguns municípios os chamados “protocolos de atendimento”, a partir dos quais os o portador de Diabetes têm à disposição uma lista de medicamentos e insumos pré-estabelecidos, inclusive em sua quantidade. Para isso, basta que o paciente dirija-se a uma unidade do SUS próxima de sua residência, de posse de uma receita médica na qual pode constar inclusive a indicação de outros medicamentos para o controle de enfermidades decorrentes do Diabetes, e questione na farmácia a existência desses medicamentos. E é aí que muitos pacientes começam a ter problemas no fornecimento de seus tratamentos. Ações judiciais requerendo o fornecimento gratuito de diversos tratamentos para o Diabetes podem ser propostas em todo o país, fundadas no direito constitucional de todo o cidadão brasileiro ter sua saúde amparada pelo governo, seja ele federal, estadual ou municipal. Aberta essa primeira porta, as possibilidades vão se alastrando para a criação de novos protocolos de atendimento, ou mesmo a ampliação dos já existentes, para que cada vez mais pessoas sejam atendidas pelos órgãos da rede pública de saúde.[12]
Prevenção
Como pouco se sabe sobre o mecanismo exato pelo qual a diabetes tipo 1 se desenvolve, não existem medidas preventivas disponíveis para esta forma de diabetes. Alguns estudos atribuíram um efeito de prevenção da amamentação em relação ao desenvolvimento da diabetes tipo 1. Os riscos da diabetes tipo 2 podem ser reduzidos com mudanças na dieta e com o aumento da atividade física.
Prevenção das complicações
De fato, quanto melhor o controle, menor será o risco de complicações. Desta maneira, a educação do paciente, entendimento e participação é vital. Os profissionais da saúde que tratam diabetes também tentam conscientizar o paciente a se livrar certos hábitos que sejam prejudiciais à diabetes. Estes incluem ronco, apneia do sono, tabagismo, colesterol elevado (controle ou redução da dieta, exercícios e medicações), obesidade (mesmo uma perda modesta de peso pode ser benéfica), pressão sanguínea alta (exercício e medicações, se necessário) e sedentarismo.
Um artigo da Associação Americana de Diabetes recomenda manter um peso saudável, e ter no mínimo 2½ horas de exercício por semana (uma simples caminhada basta), não ingerir muita gordura, e comer uma boa quantidade de fibras e grãos. Embora eles não recomendem o consumo de álcool, eles citam que o consumo moderado de álcool pode reduzir o risco.
História
A diabetes mellitus já era conhecida antes da era cristã. No papiro de Ebers descoberto no Egito, correspondente ao século XV antes de Cristo, já se descrevem sintomas que parecem corresponder à diabetes.
Foi Areteu da Capadócia quem, no século II, deu a esta doença o nome de "diabetes", que em grego significa "sifão", referindo-se ao seu sintoma mais chamativo que é a eliminação exagerada de água pelos rins, expressando que a água entrava e saía do organismo do diabético sem fixar-se nele (polidipsia e poliúria, características da doença e por ele avaliadas por esta ordem). Ainda no século II, Galeno, contemporâneo de Areteu, também se referiu à diabetes, atribuindo-a à incapacidade dos rins em reter água como deveriam. Nos séculos posteriores não se encontram nos escritos médicos referências a esta enfermidade até que, no século XI, Avicena refere com precisão esta afecção em seu famoso Cânon da Medicina.
Após um longo intervalo Thomas Willis, em 1679, fez uma magistral descrição da diabetes para a época, ficando desde então reconhecida por sua sintomatologia como entidade clínica. Foi ele quem, referindo-se ao sabor doce da urina, lhe deu o nome de diabetes mellitus (sabor de mel), apesar de esse fato já ter sido registrado cerca de mil anos antes na Índia, por volta do ano 500.
Em 1775 Dopson identificou a presença de glicose na urina. Frank, por essa altura também, classificou a diabetes em duas formas: diabetes mellitus (ou vera), e insípida, esta sem apresentar urina doce. A primeira observação feita através de uma necropsia em um diabético foi realizada por Cawley e publicada no London Medical Journal em 1788. Quase na mesma época o inglês John Rollo, atribuindo à doença uma causa gástrica, conseguiu melhorias notáveis com um regime rico em proteínas e gorduras e limitado em hidratos de carbono.
Os primeiros trabalhos experimentais relacionados com o metabolismo dos glicídios foram realizados por Claude Bernard, o qual descobriu, em 1848, o glicogênio hepático e provocou a aparição de glicose na urina excitando os centros bulbares. Ainda na metade do século XIX, o grande clínico francês Bouchardat assinalou a importância da obesidade e da vida sedentária na origem da diabetes e traçou as normas para o tratamento dietético, baseando-a na restrição dos glicídios e no baixo valor calórico da dieta. Os trabalhos clínicos e anatômico-patológicos adquiriram grande importância em fins do século XIX, nas mãos de Frerichs, Cantani, Naunyn, Lanceraux, etc., tendo culminado em experiências de pancreatectomia em cães, realizadas por Mering y Mikowski em 1889.
A busca do suposto hormônio produzido pelas ilhotas de Langerhans, células do pâncreas descritas em 1869 por Paul Langerhans, iniciou-se de imediato. Hedon, Gley, Laguessee Sabolev estiveram muito próximos do almejado triunfo, o qual foi conseguido pelos jovens canadenses Banting e Charles Best, que conseguiram, em 1921, isolar a insulina e demonstrar seu efeito hipoglicêmico. Esta descoberta significou uma das maiores conquistas médicas do século XX, porque transformou as expectativas e a vida dos diabéticos e ampliou horizontes no campo experimental e biológico para o estudo da diabetes e do metabolismo dos glicídios.
Posteriormente, o transplante de pâncreas passou a ser considerado uma alternativa viável à insulina para o tratamento da diabetes mellitus do tipo 1. O primeiro transplante de pâncreas com essa finalidade foi realizado em 1966, na universidade de Manitoba. Uma linha mais recente de pesquisa na Medicina tem buscado fazer o transplante apenas das ilhotas de Langerhans. O procedimento é simples, tem poucas complicações e exige uma hospitalização de curta duração. O grande problema é a obtenção das células, que são originárias de cadáveres. São necessários em média três doadores para se conseguir um número razoável de células.
Este artigo não cita fontes confiáveis. (Fevereiro de 2008) |
O primeiro transplante de ilhotas de Langerhans para curar diabetes do tipo 1 ocorreu em 2004, feito pela equipe do Dr. F. G. Eliaschewitz no Hospital Albert Einstein de São Paulo. O Brasil é considerado líder nas pesquisas desta linha de tratamento. Outro centro de excelência de pesquisas nessa área é a Universidade de Alberta, no Canadá.
Referências
- ↑ a b c d Diabetes Mellitus. Portal Banco de Saúde. 2008. Diabetes Mellitus: Diagnostico
- ↑ http://diario.iol.pt/sociedade/diabetes-doenca-saude-insulina-medicos-doentes/995433-4071.html
- ↑ Diabetes Mellitus. Portal Banco de Saúde. 2008
- ↑ Diabetes Mellitus e Qualidade de Vida. Sociedade Portuguesa de Diabetologia. 2007-2008. Sociedade Portuguesa de Diabetolgia
- ↑ Edilma Maria de Albuquerque Vasconcelos (2009). Desordens do metabolismo dos carboidratos: Erros Inatos do metabolismo glicídico. PPT.
- ↑ Nathan DM, Cleary PA, Backlund JY, Genuth SM, Lachin JM, Orchard TJ, Raskin P, Zinman B; Diabetes Control and Complications Trial/Epidemiology of Diabetes Interventions and Complications (DCCT/EDIC) Study Research Group. Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes. N Engl J Med 2005;353:2643-53. PMID 16371630.
- ↑ The Diabetes Control and Complications Trial Research Group. The effect of intensive diabetes therapy on the development and progression of neuropathy. Ann Intern Med 1995;122:561-8. PMID 7887548.
- ↑ Adler AI, Stratton IM, Neil HA, Yudkin JS, Matthews DR, Cull CA, Wright AD, Turner RC, Holman RR. Association of systolic blood pressure with macrovascular and microvascular complications of type 2 diabetes (UKPDS 36): prospective observational study. BMJ 2000;321:412-9. PMID 10938049.
- ↑ ScienceDirect - Cell Metabolism : Intestinal Gluconeogenesis Is a Key Factor for Early Metabolic Changes after Gastric Bypass but Not after Gastric Lap-Band in Mice [1]
- ↑ Esperança em dose dupla
- ↑ http://gaad-amigosdiabeticos.blogspot.com/2010/01/projeto-aprovado-concede-beneficios.html Medicamento já! - Campanha social 2009
- ↑ http://gaad-amigosdiabeticos.blogspot.com/2008/12/vitoria-e-o-reconhecimento-da-gravidade.html Projeto aprovado concede benefícios a portadores de diabetes
Ver também
Ligações externas
- «Sociedade Brasileira de Endocrinologia e Metabologia - SBEM»
- «Sociedade Brasileira de Diabetes»
- «Associação de Jovens Diabéticos de Portugal»
- «HCTV - Vídeos sobre Metabolismo e Endocrinologia do Hospital das Clínicas de São Paulo»
- «Histórico da diabetes ao longo do tempo» (em inglês)
- «Associação Protectora dos Diabéticos Portugueses»
- «WHO - The Diabetes Programme» (em inglês)
- «American Diabetes Association» (em inglês)
- «Canadian Diabetes Association» (em inglês)
- «International Diabetes Federation» (em inglês)
- «Comunidade DiabeteNet»
- «Verbete sobre diabetes com Dr Drauzio Varella»
Predefinição:Link FA Predefinição:Link FA Predefinição:Link FA


