Lepra
| Hanseníase | |
|---|---|
| Homem com lepra lepromatosa grave e avançada. | |
| Especialidade | infecciologia |
| Frequência | 0.002413966% (mundo) |
| Classificação e recursos externos | |
| CID-10 | A30 |
| CID-9 | 030 |
| CID-11 | 149072669 |
| OMIM | 246300 |
| DiseasesDB | 8478 |
| MedlinePlus | 001347 |
| eMedicine | med/1281 derm/223 neuro/187 |
| MeSH | D007918 |

Lepra, hanseníase, morfeia, mal de Hansen ou mal de Lázaro é uma doença infecciosa causada pelo bacilo Mycobacterium leprae (também conhecida como bacilo-de-hansen) que causa danos severos a nervos e a pele. A denominação hanseníase deve-se ao descobridor do microrganismo causador da doença, dr. Gerhard Hansen. O termo lepra está em desuso por sua conotação negativa histórica.
A lepra é uma doença contagiosa, que passa de uma pessoa doente, que não esteja em tratamento, para outra. Demora de dois a cinco anos, em geral, para aparecerem os primeiros sintomas. O portador de hanseníase apresenta sinais e sintomas dermatológicos e neurológicos que facilitam o diagnóstico. Pode atingir crianças, adultos e idosos de todas as classes sociais, desde que tenham um contato intenso e prolongado com bacilo. Pode causar incapacidade ou deformidades quando não tratada ou tratada tardiamente, mas tem cura. O tratamento geralmente é fornecido por sistemas públicos de saúde (como o brasileiro Sistema Único de Saúde).
Transmissão
A lepra é transmitida por gotículas de saliva. O bacilo Mycobacterium leprae é eliminado pelo aparelho respiratório da pessoa doente na forma de aerossol durante o ato de falar, espirrar, tossir ou beijar. Quase sempre ocorre entre contatos domiciliares, geralmente indivíduos que dormem num mesmo quarto.
A contaminação se faz por via respiratória, pelas secreções nasais ou pela saliva, mas é muito pouco provável a cada contato. A incubação, excepcionalmente longa (vários anos), explica por que a doença se desenvolve mais comumente em indivíduos adultos, apesar de que crianças também podem ser contaminadas (a alta prevalência de lepra em crianças é indicativo de um alto índice da doença em uma região).
Noventa por cento (90%) da população exposta à bactéria tem resistência ao bacilo de Hansen (M. leprae), causador da lepra e conseguem controlar a infecção sem sintomas. As formas contagiantes são a lepromatosa/virchowiana/multibacilar e a limítrofe/borderline. Após 15 dias de tratamento os portadores já não transmitem mais a lepra.[1]
Sinais e sintomas

Essa bactéria, assim como o da tuberculose, é bastante lento para se reproduzir a ponto de causar sintomas, de modo que o tempo de incubação após a infecção é de 2 a 7 anos.
Um dos primeiros efeitos da lepra, devido ao acometimento dos nervos, é a supressão da sensação térmica, ou seja, a incapacidade de diferenciar entre o frio e o quente no local afetado. Mais tardiamente pode evoluir para diminuição da sensação de dor no local.
A lepra indeterminada é a forma inicial da doença, e consiste na maioria dos casos em manchas de coloração mais clara que a pele ao redor, podendo ser discretamente avermelhada, com alteração de sensibilidade à temperatura, e, eventualmente, diminuição da sudorese sobre a mancha (anidrose). A partir do estado inicial, a lepra pode então permanecer estável (o que acontece na maior parte dos casos) ou pode evoluir para lepra tuberculóide ou lepromatosa, dependendo da predisposição genética particular de cada paciente. A lepra pode adotar também vários cursos intermediários entre estes dois tipos de lepra, sendo então denominada lepra dimorfa.
Lepra tuberculoide ou paucibacilar
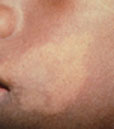
Esta forma de lepra ocorre em pacientes que têm boa resposta imunitária ao bacilo de Hansen, capaz de conter a disseminação do bacilo através da formação de agrupamentos de macrófagos denominados "granulomas".
Neste tipo de lepra, as manchas são bem delimitadas e assimétricas e geralmente são encontradas apenas poucas lesões no corpo. Há insensibilidade a dor progressiva conforme os nervos periféricos são lesionados. Exames com lepromina dão positivos. O termo paucibacilar (poucos bacilos) é referência a contagem de bacilos ao microscópio de amostras subcutâneas.[2]
Lepra limítrofe ou borderline

É a forma mais comum, um tipo intermediário entre boa e má resposta imune. As lesões cutâneas assemelham às da lepra tuberculoide, mas são mais numerosos e irregulares. Grandes manchas podem afetar um membro inteiro e ocorre progressiva fraqueza e perda de sensibilidade nos pés, mãos e rosto. Este tipo é mais instável e pode converter-se em lepromatosa ou reverter tornando-se mais parecido com a forma tuberculoide.[2]
Lepra lepromatosa ou multibacilar
É a forma mais grave e ocorre nos casos em que os pacientes têm pouca defesa imunitária contra o bacilo. Ocorrem lesões simétricas de pele, nódulos, placas, espessamento da derme, congestão nasal com sangramento. Os pelos de sobrancelhas e cílios caem (alopecia facial). Geralmente a perda de sensibilidade é mais lenta. Causa deformações cada vez mais graves em mãos, pés, glúteos e rostos, frequentemente requerendo amputações de dedos.[2]
Epidemiologia

Além do homem, outros animais de que se tem notícia de serem susceptíveis à lepra são algumas espécies de macacos, coelhos, ratos e o tatu. Este último pode servir de reservatório e há casos comprovados no sul dos Estados Unidos de transmissão por ele. Contudo a maioria dos casos é de transmissão entre seres humanos por contato íntimo prolongado.
A lepra ataca hoje em dia ainda mais de 12 milhões de pessoas em todo o mundo. Há 700.000 casos novos por ano no mundo. No entanto em países desenvolvidos é quase inexistente, por exemplo a França conta com apenas 250 casos declarados. Em 2000, 738.284 novos casos foram identificados (contra 640.000 em 1999). A OMS (Organização Mundial de Saúde) referencia 91 países afetados: a Índia, a Birmânia, o Nepal totalizam 70% dos casos em 2000. Em 2002, 763.917 novos casos foram detectados: o Brasil, Madagáscar, Moçambique, a Tanzânia e o Nepal representam então 90% dos casos de lepra. Estima-se que seja entre 2 e 3 milhões o número de pessoas severamente descapacitadas pela lepra em todo o mundo.[3]
O Brasil foi o único país das Américas que não conseguiu a meta de reduzir o número de novos casos para menos de 1 em cada 10.000 pessoas, prejudicando a erradicação nos países vizinhos.[4]
Tratamento

No mundo existem muitos leprosários para o abrigo e a cura dos doentes de Hanseníase. A Igreja administra no mundo 547 leprosários, segundo dados do último Anuário Estatístico da Igreja. Eles são assim divididos: na África 198, na América 56 (total), na Ásia 285, na Europa 5 e na Oceania 3. As nações com o maior número de leprosários são: na África: República Democrática do Congo (32), Madagascar (29), África do Sul (23); na América do Norte: Estados Unidos (1); na América central: México (8); na América central-Antilhas: República Dominicana (3); na América do Sul: Brasil (17), Peru (6), Equador e Colômbia (4); na Ásia: Índia (220), Coreia (15); na Oceania: Papua Nova-Guiné (3). (Agência Fides 26/01/2013).
Hoje em dia, a lepra é tratada com antibióticos, e esforços de Saúde Pública são dirigidos ao diagnóstico precoce e tratamento dos doentes, à ajuda com próteses aos pacientes curados e que sofreram mutilações e à prevenção voltada principalmente para evitar a disseminação. O tratamento é eminentemente ambulatorial.
Apesar de não mortal, a lepra pode acarretar invalidez severa e/ou permanente se não for tratada a tempo. O tratamento comporta diversos antibióticos, a fim de evitar selecionar as bactérias resistentes do germe. A OMS recomenda desde 1981 uma poliquimioterapia (PQT) composta de três medicamentos: a dapsona, a rifampicina e a clofazimina. Essa associação destrói o agente patogênico e cura o paciente. O tempo de tratamento oscila entre 6 e 24 meses, de acordo com a gravidade da doença.
Quando as lesões já estão constituídas, o tratamento se baseia, além da poliquimioterapia, em próteses, em intervenções ortopédicas, em calçados especiais, etc. Além disso, uma grande contribuição à prevenção e ao tratamento das incapacidades causadas pela lepra é a fisioterapia.
Em 1987 o médico Venezuelano Jacinto Convit foi reconhecido com o prémio Príncipe De Asturias pelo descobrimento de uma vacina curativa da lepra[5]. O descobrimento também obteve reconhecimento pela fundação Nobel que decidiu nominá-lo para o prémio de Medicina do ano 1988[6].
Talidomida
Malformações congênitas devido ao uso de Talidomida pelas mães no período gestacional resultavam em crianças nascidas com membros atrofiados - focomelia, especialmente os membros superiores. Muitas dessas malformações foram correlacionadas ao uso do medicamento Talidomida durante a gravidez para controle de enjoos. Atualmente, o medicamento é usado no tratamento da lepra, lúpus sistêmico e AIDS. Para conseguir é necessário de documentação comprovando e com controle rigoroso do receituário, sendo proibido a venda em farmácias, só encontrando em farmácias regionais das secretarias estaduais de saúde, com liberação para casos muito restritos.[7][8]
No Brasil
No Brasil, a ONG MORHAN [9] realiza um trabalho contra o preconceito e ajuda aos portadores da doença.
Indenização às vítimas no Brasil
De acordo com o decreto federal 6.168, de 24 de julho de 2007,[10] os pacientes internados compulsoriamente e isolados em hospitais colônias de todo o país, até o ano de 1986, terão direito à pensão vitalícia mensal no valor de 750 reais. Para receber o benefício, os pacientes precisam apresentar documentos que comprovem a internação compulsória e preencher um requerimento de pensão especial.[11]
Em Portugal
Os leprosos na Idade Média, nunca foram tidos em Portugal com grande horror. Não eram em geral obrigados a usar marcas de identificação especiais nem a servir-se de guizos ou com campainhas quando deambulavam. [12] Na Idade Média, Portugal também não foi muito afetado por essa doença, talvez ao menor número de contactos com os Cruzados. O número de gafarias/Leprosarias nunca conheceu a amplitude que atingiu noutros países da Europa. O número de gafarias nunca excedeu as 60, o que correspondia à relação de uma para cada 15 000 habitantes, percentagem mínima, comparada com as de França ou de Inglaterra.[13]
Portugal foi dos últimos países a pôr fim ao internamento compulsivo de doentes com lepra em 1976.
Em 1985, com o início dos centros de saúde, todos os leprosos tiveram alta colectiva mas alguns não quiseram sair. Outros, pediram para voltar para conseguirem suportar os tratamentos às sequelas da doença.
Na actualidade, o número de casos é muito diminuto e reside quase exclusivamente em casos importados. A incidência da lepra em Portugal, com 11 novos casos registados em 2008, está sobretudo associada às migrações, nomeadamente de África e do Brasil, sendo este o segundo país do Mundo com mais casos. [14].
Em Portugal, os doentes são tratados com antibióticos "em ambulatório", ao contrário do que sucedia nas décadas de 1940 e 1950, quando eram sujeitos a internamento compulsivo e a isolamento.
O actual Centro de Medicina de Reabilitação da Região Centro, em Tocha, concelho de Cantanhede é o herdeiro do antigo Hospital Rovisco Pais que era uma leprosaria que albergava leprosos. Depois de transformado em centro de medicina em 1996, este centro mantém 18 ex-leprosos que foram excluídos da sociedade.[15]
História

Hipócrates utilizou pela primeira vez a denominação λέπρα (derivado de λέπω «descamar») quando descreveu manchas brancas na pele e nos cabelos. Entretanto, em nenhum momento informou sobre manifestações neuronais; provavelmente estivesse se referindo ao vitiligo. A denominação lepra é utilizada na Bíblia hebraica como tsaraáth tendo o significado de desonra, vergonha, desgraça. No Egito Antigo, há referências a essa doença há mais de três mil anos, em hieróglifos de 1350 a.C. A Bíblia contém passagens fazendo referência ao nome lepra, mas este termo foi utilizado para designar diversas doenças dermatológicas de origem e gravidade variáveis. A antiga lei israelita obrigava os sacerdotes a saberem reconhecer a doença. As descrições mais precisas da lepra, porém, datam de 600 a.C. (Tratado Médico Indiano de Sushrata Samhita denomina-a kushta) onde já eram descritos dois grupos principais: Vat Rakta, que apresentava manifestações predominantemente neurais; e Aurun Kushta onde eram observadas características virchowianas.[carece de fontes]
A lepra foi durante muito tempo incurável e muito mutiladora, forçando o isolamento dos pacientes em gafarias, leprosarias (português europeu) ou leprosários (português brasileiro), principalmente na Europa na Idade Média, onde eram obrigados a carregar sinos para anunciar a sua presença. A doença deu, nessa altura, origem a medidas de segregação, algumas vezes hereditárias, como no caso dos Cagots no sudoeste da França.[carece de fontes]
No Brasil existiram leis para que os portadores de lepra fossem "capturados" e obrigados a viver em leprosários, a exemplo do Sanatório Aimorés (em Bauru, SP),[nota 1] o Hospital do Pirapitingui (Hospital Dr. Francisco Ribeiro Arantes) e o Hospital Curupaiti em Jacarepaguá, no Rio de Janeiro. A lei "compulsória" foi revogada em 1962, porém o retorno dos pacientes ao seu convívio social era extremamente dificultoso em razão da pobreza e isolamento social e familiar a que eles estavam submetidos.[carece de fontes]
Notas
- ↑ Após a revogação de lei "compulsória", este sanatório tornou-se Instituto de Dermatologia Lauro de Sousa Lima, sendo hoje centro de pesquisa referência nacional em dermatologia e referência mundial em lepra.[carece de fontes]
Referências
- ↑ http://www.kfsm.com/Global/story.asp?S=7845322
- ↑ a b c Ridley DS, Jopling WH (1966). "Classification of leprosy according to immunity. A five-group system". Int. J. Lepr. Other Mycobact. Dis. 34 (3): 255–73. PMID 5950347.
- ↑ Rodrigues LC, Lockwood DNj (June 2011). "Leprosy now: epidemiology, progress, challenges, and research gaps.". The Lancet infectious diseases 11 (6): 464–70. doi:10.1016/S1473-3099(11)70006-8. PMID 21616456.
- ↑ http://www.who.int/mediacentre/factsheets/fs101/es/
- ↑ [1], página do prémio Príncipe de Asturias, ano 1987
- ↑ [2], página da Organização Pan-Americana de Saúde, Jacinto Convit
- ↑ Gerson Oliveira Penna, Celina M. T. Martelli, Mariane M. A. Stefani, Vanize O. Macedo, (2005). «Talidomida no tratamento do eritema nodoso hansênico: revisão sistemática dos ensaios clínicos e perspectivas de novas investigações». Anais Brasileiros da Dermatologia. 80 (5). Consultado em 4 de outubro de 2007 Texto "Maria de Fátima Maroja, Aiçar Chaul " ignorado (ajuda)
- ↑ «Defeitos em bebês elevam temor por uso de talidomida no Brasil, diz 'FT'». 2 de outubro de 2007. Consultado em 2 de outubro de 2007
- ↑ Movimento de Reintegração das pessoas atingidas pela lepra
- ↑ «DECRETO Nº 6.168, DE 24 DE JULHO DE 2007.». 24 de Julho de 2007. Consultado em 5 de outubro de 2007
- ↑ «Mutirão ajuda doentes de lepra a receber benefício». 5 de outubro de 2007. Consultado em 5 de outubro de 2007
- ↑ Marques, A. H de Oliveira (1987). Sociedade medieval portuguesa: aspectos da vida quotidiana. [S.l.]: Sá da Costa (Lisboa). 98 páginas
- ↑ Marques, A. H. Oliveira (1987). Sociedade medieval portuguesa: aspectos da vida quotidiana. [S.l.]: Sá da Costa (Lisboa). 97 páginas
- ↑ Correio da Manhã (31 de janeiro de 2010). «Casos de lepra em Portugal ligados às migrações». Correio da Manhã. Consultado em 3de dezembro de 2012 Verifique data em:
|acessodata=(ajuda) - ↑ Centro de Medicina de Reabilitação ds Região Centro - Rovisco Pais. «História do Centro de Medicina de Reabilitação ds Região Centro». Consultado em 3 de dezembro de 2012
Ligações externas
- O Hospital-Colónia Rovisco Pais: a última leprosaria portuguesa e os universos contingentes da experiência e da memória. (Consultado em 30 de Março de 2011)
- Centro de Documentação Bissaya Barreto - Para o estudo da assistência e tratamento da Lepra em Portugal

