Sífilis
| Sífilis | |
|---|---|
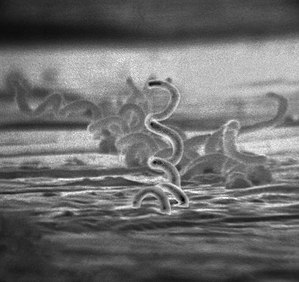
| Micrografia eletrónica da bactéria Treponema pallidum | |
| Especialidade | Infectologia |
| Sintomas | Úlcera na pele indolor, firme e não pruriginosa[1] |
| Causas | Treponema pallidum geralmente transmitido por via sexual[1] |
| Método de diagnóstico | Análises ao sangue, microscopia de campo escuro do fluido infetado[1][2] |
| Condições semelhantes | Diversas doenças[1] |
| Prevenção | Preservativo, abstinência sexual[1] |
| Tratamento | Antibióticos[3] |
| Frequência | 45,4 milhões / 0,6% (2015)[4] |
| Mortes | 107 000 (2015)[5] |
| Classificação e recursos externos | |
| CID-10 | A50-A53 |
| CID-9 | 090-097 |
| CID-11 | 455894495 |
| DiseasesDB | 29054 |
| MedlinePlus | 000861 |
| eMedicine | med/2224 emerg/563 derm/413 |
| MeSH | D013587 |
Sífilis é uma infeção sexualmente transmissível causada pela subespécie pallidum da bactéria Treponema pallidum.[3][6] Os sinais e sintomas variam dependendo de qual dos quatro estádios em que se manifestam: primário, secundário, latente e terciário. O sintoma clássico do estádio primário é um sifiloma no local da infeção — uma úlcera na pele que é indolor, firme e não pruriginosa. No estádio secundário aparece uma erupção cutânea difusa, geralmente nas palmas das mãos e dos pés, e podem aparecer úlceras na boca ou na vagina. No estádio latente, que pode durar vários anos ou décadas, não se manifestam sintomas.[1] No estádio terciário podem aparecer formações não cancerígenas denominadas gomas e sintomas neurológicos ou cardíacos.[2] A sífilis pode causar sintomas semelhantes a várias outras doenças.[1][2]
A sífilis é transmitida principalmente através de contacto sexual.[1] Pode também ser transmitida de mãe para filho durante a gravidez ou parto, causando sífilis congénita.[1][7] Entre outras doenças humanas causadas por subespécies da bactéria Treponema pallidum estão a bouba (subespécie pertenue), pinta (subespécie carateum) e bejel (subespécie endemicum).[2] O diagnóstico é geralmente confirmado com análises ao sangue. A bactéria pode também ser detetada com microscopia de campo escuro. O rastreio é recomendado durante a gravidez.[1]
O risco de contrair sífilis pode ser diminuído com a utilização de preservativos de látex ou com a abstinência sexual.[1] O tratamento com antibióticos é eficaz. O antibiótico de escolha na maioria dos casos é a penicilina G benzatina por via intramuscular. Em pessoas com alergia à penicilina, podem ser usadas doxiciclina e tetraciclina. Em pessoas com neurossífilis, é recomendada a administração de penicilina G potássica ou ceftriaxona. Durante o tratamento, as pessoas podem desenvolver febre, dores de cabeça e dores musculares, uma reação denominada Jarisch-Herxheimer.[3]
Em 2015, cerca de 45,4 milhões de pessoas estavam infetadas com sífilis,[4] tendo-se no mesmo ano registado cerca de 6 milhões de novas infeções.[8] Em 2015, a doença foi a causa de 107 000 mortes, uma diminuição em relação às 202 000 em 1990.[5][9] Depois da prevalência ter diminuído drasticamente com a introdução da penicilina na década de 1940, desde o início do século XXI que as taxas têm vindo a aumentar em muitos países, muitas vezes a par do vírus da imunodeficiência humana (VIH).[2][10] Pesquisas recentes na China indicam que a causa é um aumento da promiscuidade e da prostituição, da diminuição da utilização de preservativos e de práticas sexuais desprotegidas entre homens homossexuais.[11][12][13] Entretanto, estudos mais recentes indicam que a infecção entre os profissionais do sexo não é maior que entre os homossexuais e bissexuais em geral.[14] Em 2015, Cuba foi o primeiro país a erradicar a transmissão de sífilis entre mãe e filho.[15]
Sinais e sintomas
[editar | editar código-fonte]A sífilis pode apresentar em um dos quatro diferentes estádios: primária, secundária, latente e terciária,[2] e também pode ocorrer de forma congênita. Foi referida como "a grande imitadora" por Sir William Osler devido às suas variedade de apresentações.[16]
Sífilis primária
[editar | editar código-fonte]
A sífilis primária é normalmente adquirida por contato sexual direto com as lesões infecciosas de outra pessoa.[17] Cerca de 3 a 90 dias após a exposição inicial (média de 21 dias) uma lesão de pele, chamado de cancro, aparece no ponto de contato.[2] Esta é classicamente (40% das ocorrências) uma única ulceração da pele firme, indolor, que não coça com uma base limpa e bordas nítidas entre 0,3 e 3,0 cm de tamanho.[2] A lesão, no entanto, pode assumir praticamente qualquer formato.[18] Na forma clássica, a lesão evolui a partir de uma mácula para uma pápula e, finalmente, para uma erosão ou úlceração.[18] Ocasionalmente, lesões múltiplas podem estar presentes (~ 40%),[2] com múltiplas lesões sendo mais comuns quando co-infectadas com o HIV. As lesões podem ser dolorosas ou leves (30%), e podem ocorrer fora dos órgãos genitais (2–7%). A localização mais comum nas mulheres é o colo do útero (44%), o pénis em homens heterossexuais (99%) e em homens homossexuais no ânus e intestino reto (34%).[18] É comum o aumento de tamanho de linfonodos (80%) na região próxima da área afetada,[2] ocorrendo sete a 10 dias após a formação do cancro.[18] A lesão pode persistir durante de 3 a 6 semanas sem tratamento.[2]
Sífilis secundária
[editar | editar código-fonte]
A sífilis secundária é a sequência lógica da sífilis primária não tratada e é caracterizada por uma erupção cutânea que aparece de 1 a 6 meses (geralmente 6 a 8 semanas) após a lesão primária ter desaparecido. Esta erupção é vermelha rosácea e aparece simetricamente no tronco e membros, e, ao contrário de outras doenças que cursam com erupções, como o sarampo, a rubéola e a catapora, as lesões atingem também as palmas das mãos e as solas dos pés. Em áreas úmidas do corpo se forma uma erupção cutânea larga e plana chamada de condiloma lata, ou condiloma plano.[19] Manchas tipo placas também podem aparecer nas mucosas genitais ou orais. O paciente é muito contagioso nesta fase.
Os sintomas gerais da sífilis secundária mais relatados são mal-estar (23%-46%), cefaleia (9%-46%), febre (5%-39%), prurido (42%) e hiporexia (25%). Outros, menos comuns, são dor nos olhos, dor óssea, artralgia, meningismo, irite e rouquidão.[20]
Sinais mais específicos ocorrem nas seguintes frequências: exantema (88%-100%), linfadenopatia (85%-89%), cancro primário residual (25%-43%), condiloma plano (9%-44%), hepatoesplenomegalia (23%), placas mucosas (7%-12%) e alopecia (3%- 11%).[20]
A sífilis secundária, algumas vezes conhecida como uma doença de mil-faces, pode apresentar inúmeros sintomas comuns a várias outras doenças como febre baixa em alguns períodos, sudorese intensa ao dormir (infecção crônica)[21] e manchas avermelhadas pelo corpo. A sífilis secundária também pode ocasionar episódios esporádicos de erupções ulcerativas na pele, de difícil regressão, episódios de otite, episódios de problemas oftalmológicos, episódios de problemas nos rins e episódios de problemas cardiovasculares que muitas vezes surgem e regridem sem a necessidade de nenhum tratamento específico. Outro sintoma importante são dores de coluna e dores de cabeça frequentes, que podem ser indicativos de um quadro de neurossífilis.
Manifestações raras incluem meningite aguda, que acontece em aproximadamente 2% de pacientes, hepatite, doença renal, gastrite, proctite, colite ulcerativa, artrite, periostite, neurite do nervo óptico, irite, e uveíte.[20]
Sífilis latente
[editar | editar código-fonte]Estado tipo portador, em que o indivíduo está infectado e é infeccioso mas não apresenta sintomas significativos.
Sífilis terciária
[editar | editar código-fonte]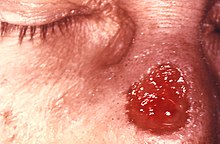
O terceiro estádio da infecção ocorre em um a dez anos, com casos de até 70 anos para que a evolução se manifeste.
Esta fase é caracterizada pela formação de gomas sifilíticas, tumorações amolecidas vistas na pele e nas membranas mucosas, mas que podem ocorrer em diversas partes do corpo, inclusive no esqueleto. Outras características da sífilis não tratada incluem as juntas de Charcot (deformidade articular), e as juntas de Clutton (efusões bilaterais do joelho). As manifestações mais graves incluem neurossífilis e a sífilis cardiovascular.
Complicações neurológicas nesta fase incluem a "paralisia geral progressiva" que resulta em mudanças de personalidade, mudanças emocionais, hiper-reflexia e pupilas de Argyll Robertson, um sinal diagnóstico no qual as pupilas contraem-se pouco e irregularmente quando os olhos são focalizados em algum objeto, mas não respondem à luz; e também a Tabes dorsalis, uma desordem da medula espinhal que resulta em um modo de andar característico. Complicações cardiovasculares incluem aortite, aneurisma de aorta, aneurisma do seio de Valsalva, e regurgitação aórtica, uma causa frequente de morte. A aortite sifilítica pode causar o sinal de Musset (um subir e descer da cabeça acompanhando os batimentos cardíacos, percebido por Musset primeiramente em si próprio).
Sífilis congênita
[editar | editar código-fonte]Sífilis congênita é a sífilis adquirida pelo infanto no útero materno, geralmente quando a mãe é portadora da sífilis em estádio primário ou secundário. De acordo com o Centro de Controle e Prevenção de Doenças dos Estados Unidos, 40% dos nascimentos de mães sifilíticas são nascidos mortos, 40 a 70% dos sobreviventes estão infectados e 12% destes irão morrer nos primeiros anos de vida. É a infecção congênita mais comum no Brasil, acometendo cerca de 1:1.000 nascidos.
Suas manifestações incluem alterações radiográficas, dentes de Hutchinson (incisivos centrais superiores espaçados e com um entalhe central); "molares em amora" (ao sexto ano os molares ainda tem suas raízes mal formadas); bossa frontal; nariz em sela; maxilares subdesenvolvidos; hepatomegalia (aumento do fígado); esplenomegalia (aumento do baço); petéquias; outras erupções cutâneas; anemia; linfonodomegalia; icterícia; pseudoparalisia; e snuffles, nome dado à rinite que aparece nesta situação. Os "Rhagades" são feridas lineares nos cantos da boca e nariz que resultam de infecção bacteriana de lesões cutâneas. A morte por sífilis congênita normalmente ocorre por hemorragia pulmonar.
O exame de VDRL geralmente é realizado no pré-natal para o rastreamento de sífilis em gestantes. O tratamento na gravidez com penicilina G benzatina previne o desenvolvimento da doença congênita.
Sífilis decapitada
[editar | editar código-fonte]É chamada de sífilis decapitada aquela que fora adquirida por transfusão sanguínea, já que não apresenta a primeira fase da doença, dando início na sífilis secundária. Uma vez que todo o doador de sangue é submetido a exames, a incidência deste tipo de sífilis é extremamente rara. No entanto, pode-se assumir que usuários de drogas injetáveis são suscetíveis a este meio de transmissão da doença, como apontam alguns estudos que, apesar de não comprovarem diretamente o contágio por seringas contaminadas, permitem assumir que os usuários de drogas injetáveis constituem um grupo de risco para a transmissão de sífilis desta forma.[22][23]
Causas
[editar | editar código-fonte]Bacteriologia
[editar | editar código-fonte]
A subespécie pallidum da bactéria Treponema pallidum é uma bactéria espiralada, gram-negativa e de elevada mobilidade.[10][18] As três outras doenças humanas causadas por outras subespécies da Treponema pallidum são a bouba (subespécie pertenue), pinta (subespécie carateum) e bejel (subespécie endemicum).[2] Ao contrário do subtipo pallidum, estas subespécies não causam doenças neurológicas.[7] Os seres humanos são o único reservatório natural conhecido da subespécie pallidum.[24] Sem a presença de um hospedeiro, esta subespécie não é capaz de sobreviver mais do que alguns dias. Isto deve-se ao facto do seu pequeno genoma (1,14 MDa) não conseguir codificar as vias metabólicas necessárias para produzir a maior parte dos seus macronutrientes. A bactéria apresenta também um tempo de duplicação superior a 30 horas.[18]
Transmissão
[editar | editar código-fonte]A sífilis é transmitida principalmente por contacto sexual ou durante a gravidez de uma mãe para o feto. A bactéria é capaz de atravessar membranas mucosas intactas ou pele comprometida.[2][24] A doença pode ser transmitida por beijar uma lesão, assim como por sexo oral, vaginal e anal.[2] Entre 30 a 60% das pessoas expostas a sífilis primária ou secundária contraem a doença.[25] Embora a sífilis possa também ser transmitida por produtos derivados do sangue, esse risco é reduzido devido ao rastreio de que estes produtos são alvo em muitos países. O risco de transmissão através da partilha de seringas aparenta ser reduzido.[2] Geralmente não é possível contrair sífilis em assentos de retretes, em banheiras, através de atividades do dia-a-dia ou pela partilha de roupa ou utensílios de cozinha.[26] Isto deve-se ao facto da bactéria morrer muito rapidamente fora do corpo do hospedeiro, tornando muito difícil a transmissão através de objetos.[27]
Diagnóstico
[editar | editar código-fonte]
Antes do advento do teste sorológico (sorologia de lues ou VDRL — acrónimo inglês para laboratório de investigação de doença venérea), o diagnóstico era difícil e a sífilis era confundida facilmente com outras doenças. Hoje em dia, o VDRL é amplamente utilizado como exame de rastreio.
Após o estádio primário, algumas vezes negligenciado pelo paciente ou simplesmente associado como uma consequência natural pelo contato sexual (na falta de informações amplas sobre a doença), a sífilis entra na fase secundária. Dos pacientes tratados no estádio secundário, cerca de 25% deles não se lembram dos sinais do contágio primário.[20] Nessa fase, diagnosticar a doença é extremamente difícil tanto para o paciente como para um médico.
Caso a sífilis não seja identificada no seu estádio primário (10 a 90 dias) ou no seu estádio secundário (1 a 6 meses, mas que também pode perdurar por anos na sua forma latente ou assintomática[28]), a sífilis entra no estádio terciário. Nessa fase o diagnóstico é bem preciso mas várias sequelas podem advir da doença.
No Brasil, os Centros de Testagem e Aconselhamento[29] (CTA's) permitem aos cidadãos realizar testes laboratoriais gratuitamente e receber informações e aconselhamento sobre as ISTs.
Exames de sangue
[editar | editar código-fonte]Os exames de sangue realizados para o diagnóstico da sífilis são divididos em não treponêmicos e treponêmicos
Os exames não treponêmicos geralmente são os primeiros a serem realizados, e incluem o VDRL (do inglês venereal disease research laboratory) e RPR (rapid plasma reagin). Entretanto, estes exames apresentam altas taxas de falso positivo (teste positivo quando paciente não está doente). Por este motivo, é necessária a confirmação com um teste treponêmico. O VDRL baseia-se na detecção de anticorpos não treponemais. É usada a cardiolipina, um antígeno presente no ser humano (parede de células danificadas pelo Treponema) e talvez no Treponema, que reage com anticorpos contra ela em soro, gerando reacções de floculação visível ao microscópio. Este teste pode dar falsos positivos, e são realizados testes para a detecção de anticorpos treponemais caso surjam resultados positivos.
Os exames treponêmicos mais usados são o FTA-ABS e o TPHA. Geralmente são usados para confirmar o resultado positivos dos testes não treponêmicos, ou seja, do VDRL, fechando o diagnóstico. Frequentemente realizados na fase latente ou terciária.
O VDRL é único teste que poderá dar resultado negativo após um tratamento bem sucedido para a sífilis. No entanto, não é um requisito para a conclusão do sucesso ou não do tratamento. Ele faz parte dos testes não treponemais e é amplamente usado na atualidade como exame de rastreio. Por norma os valores no VDRL diminuirão para níveis ínfimos, mas ainda assim positivos, após o paciente estar tratado.
Interpretação de resultados de VDRL e FTA-ABS
[editar | editar código-fonte]- VDRL positivo e FTA-ABS (ou TPHA) positivo confirmam o diagnóstico de sífilis.
- VDRL positivo e FTA-ABS (ou TPHA) negativo indicam outra doença que não sífilis.
- VDRL negativo e FTA-ABS (ou TPHA) positivo indicam sífilis numa fase bem inicial, sífilis já curada ou sífilis na fase terciária.
- VDRL negativo e FTA-ABS (ou TPHA) negativo descartam o diagnóstico de sífilis.
Microscopia
[editar | editar código-fonte]A bactéria é vista ao microscópio de fundo escuro ou com sais de prata em amostras. A espiroqueta não pode ser cultivada em meio de cultura.
Prevenção
[editar | editar código-fonte]Vacina
[editar | editar código-fonte]Não há vacina eficaz para prevenção da sífilis.[24] Várias vacinas com base em proteínas treponemais diminuem o desenvolvimento de lesões em modelos animais, mas o processo ainda está em investigação.[30]
Sexo
[editar | editar código-fonte]A utilização de preservativos de latex diminui a probabilidade de transmissão de sífilis durante as relações sexuais, mas não elimina completamente o risco.[31] O preservativo apenas diminui o risco de transmissão nos locais de exposição por ele protegidos e uma eventual úlcera que não seja coberta pelo preservativo pode transmitir a doença.[32] A abstinência de contacto sexual com uma pessoa infetada é a forma mais eficaz de diminuir o risco de transmissão de sífilis, assim como uma relação monógama com um parceiro sexual que tenha sido testado e se saiba não estar infetado.[32]
Doença congénita
[editar | editar código-fonte]A sífilis congénita em recém-nascidos pode ser prevenida com o rastreio da mãe durante o início da gravidez e posterior tratamento de eventuais infeções.[33] A Organização Mundial de Saúde recomenda que todas as mulheres sejam testadas na primeira consulta pré-natal e uma segunda vez no terceiro trimestre da gravidez.[34] Quando os resultados dos exames confirmam a doença, recomenda-se que os parceiros sejam também tratados.[34] No entanto, como a sífilis congénita é comum nos países em desenvolvimento, muitas mulheres não recebem cuidados pré-natais e, quando recebem, poucas consultas incluem rastreio. A inexistência de rastreio pode também ocorrer em países desenvolvidos, uma vez que os potenciais portadores de sífilis são as pessoas com maior probabilidade de não receber cuidados de saúde pré-natais.[33] Algumas medidas com o objetivo de aumentar o acesso aos testes de sífilis aparentam ser eficazes na diminuição da prevalência de sífilis congénita em países de rendimento baixo a médio.[34][35]
Rastreio
[editar | editar código-fonte]Recomenda-se que seja realizado rastreio de sífilis entre grupos de elevado risco.[36] Recomenda-se que homens sexualmente ativos que tenham tido relações sexuais com outros homens sejam testados pelo menos uma vez por ano.[37]
Em muitos países, a sífilis é uma doença de notificação obrigatória, incluindo na União Europeia.[38] Isto significa que os profissionais de saúde são obrigados a notificar as autoridades de saúde pública, que depois informa os parceiros da pessoa.[39] Os médicos podem também incentivar os pacientes a recomendar aos seus parceiros que sejam tratados.[40][41]
Tratamento
[editar | editar código-fonte]O tratamento de primeira escolha para a sífilis sem complicações nos estádios iniciais (primária, secundária ou latente precoce com menos de um ano) consiste numa dose única do antibiótico penicilina G benzatina por via intramuscular.[42] Em pessoas alérgicas à penicilina, as escolhas de tratamento são os antibióticos doxiciclina e tetraciclina. No entanto, estes medicamentos não são recomendados durante a gravidez devido ao elevado risco de doenças congénitas.[42] Em muitos casos verifica-se resistência antibiótica aos macrolídeos, à rifampicina e à clindamicina.[24] A ceftriaxona, uma cefalosporina de terceira geração, aparenta ter eficácia equivalente ao tratamento com penicilinas.[2] É também recomendado que a pessoa evite o contacto sexual até à cicatrização das úlceras.[26] A penicilina também é um tratamento eficaz durante a gravidez,[43] embora ainda não haja consenso sobre qual dose ou via de administração é a mais eficaz e seja necessária mais investigação.[44][44]
Os estádios avançados da doença (com mais de um ano ou tempo indeterminado) podem ser tratadas com penicilina G intramuscular uma vez por semana durante três semanas. Em caso de alergia, tal como nos casos iniciais da doença, podem ser usadas doxiciclina e tetraciclina, embora ao longo de um maior período de tempo. O tratamento nestes estádios limita a progressão da doença, mas tem um efeito apenas marginal nos danos que já ocorreram.[2] Como a penicilina G apresenta má penetração no sistema nervoso central, em pessoas com neurossífilis recomenda-se a administração de doses maiores de penicilina intravenosa durante, no mínimo, 10 dias.[2][24] No caso da pessoa ser alérgica à penicilina, pode ser usada ceftriaxona ou tentada a dessensibilização à penicilina.[2]
Um dos potenciais efeitos adversos do tratamento é a reação de Jarisch-Herxheimer. Esta reação tem geralmente início na primeira hora após o tratamento e tem a duração de 24 horas. Os sintomas são febre, dores musculares, dores de cabeça e ritmo cardíaco acelerado.[2] É causada por citocinas libertadas no sistema imunitário em resposta às lipoproteínas libertadas pelas bactérias da sífilis ao morrer.[45]
Epidemiologia
[editar | editar código-fonte]
A Organização Mundial de Saúde estima que em 2008 tenham ocorrido 10,6 milhões de novos casos de sífilis entre adultos entre 15–49 anos de idade, e que em qualquer momento no ano houvesse 36,4 milhões de pessoas infetadas com a doença.[46] Em 1999, 90% dos novos casos da doença ocorreram nos países em vias de desenvolvimento.[24] A sífilis afeta também entre 700 000 e 1,6 milhões de gravidezes por ano, sendo a causa de abortos espontâneos, nados-mortos e sífilis congénita.[7] Em 2010 foi responsável pela morte de 113 000 pessoas, uma diminuição em relação Às 202 000 em 1990.[9] Na África subsariana, a doença é a causa de cerca de 20% das mortes perinatais.[7] A prevalência é proporcionalmente maior entre toxicodependentes, entre pessoas infetadas com VIH e entre homossexuais masculinos.[11][12][13]
A sífilis era bastante comum na Europa durante os séculos XVIII e XIX.[10] No início do século XX, a introdução dos antibióticos no mundo desenvolvido fez com que o número de infeções diminuísse drasticamente até às décadas de 1980 e 1990.[10] No entanto, desde o início do século XXI que o número de casos tem vindo a aumentar na Europa, na América do Norte e na Austrália, principalmente entre homens homossexuais.[24][47] Na Rússia e na China, desde a década de 1990 que o número de casos entre heterossexuais tem vindo a aumentar.[24] Este aumento deve-se a comportamentos sexuais de risco, como promiscuidade sexual, prostituição e a diminuição do uso de preservativos.[24][47][48]
Caso a doença não seja tratada, apresenta uma mortalidade de 8–58%, com maior taxa de mortalidade entre homens.[2] Ao longo dos séculos XIX e XX, os sintomas de sífilis foram-se tornando menos graves, devido em parte à disponibilidade de tratamentos eficazes e em parte à diminuição da virulência da bactéria.[49] Quando se inicia o tratamento nos estádios iniciais, a doença causa poucas complicações.[18] A sífilis aumenta o risco de transmissão de VIH entre duas e cinco vezes, sendo a cofinfeção comum.[2][24] Em 2015, Cuba tornou-se o primeiro país no mundo a erradicar a transmissão de sífilis entre mãe e filho.[15]
História
[editar | editar código-fonte]
A palavra "Sífilis" é derivada do antropônimo Syphilus, protagonista do poema Syphilis Sive Morbus Gallicus, de Girolamo Fracastoro.[50] O protagonista é castigado pelos deuses com uma doença repugnante, que o autor descreve como hoje chamamos de sífilis.[51] "Lues" vem de lues, palavra latina que significa "praga". "Avariose" vem do francês avariose.[52] "Mal-de-coito" é uma referência a sua transmissão via ato sexual. "Venéreo" vem do latim venereu.[53] A sífilis possui vários sinônimos. Ela também é chamada de avariose, lues, mal-americano, mal-canadense, mal-céltico, mal-da-baía-de-são-paulo, mal-de-coito, mal-de-fiúme, mal-de-franga, mal-de-frenga, mal-de-nápoles, mal-de-santa-eufêmia, mal-de-são-jó, mal-de-são-névio, mal-de-são-semento, mal-dos-cristãos, males, mal-escocês, mal-francês, mal-gálico, mal-germânico, mal-ilírico, mal-napolitano, mal-polaco, mal-turco, gálico, venéreo,[51] cancro duro, doença-do-mundo e pudendraga, entre outros termos.[54][55]
Há duas teorias sobre a origem da sífilis. Uma defende que se trataria de uma doença americana trazida por Colombo ou seus sucessores da América para a Europa.[56] A outra teoria é que a Sífilis seria uma doença antiga do Velho Mundo a qual sofreu mutações que a tornaram mais contagiosa no século XVI.
A origem da sífilis não é conhecida, entretanto a doença pode ter sido documentada por Hipócrates na Grécia Antiga em sua forma terciária. Seria conhecida na cidade grega de Metaponto aproximadamente 600 a.C., e em Pompeia foram encontradas evidências arqueológicas nos sulcos dos dentes de crianças cujas mães estavam contaminadas. Outros historiadores acreditam que o T. pallidum teria causado doenças cutâneas como a pinta e a framboesia em medievais na Europa, afecções as quais eram classificadas erroneamente como lepra. E que a bactéria teria, durante o século XVI, sofrido mutações convertendo-se no patógeno que causa a sífilis. De fato a sífilis surgiu repentinamente no século XVI, e os europeus não apresentavam resistência contra ela, morrendo em números consideráveis e apresentando sintomas abruptos e completamente diferentes dos observados hoje. Com a endemicidade da doença, ambos bactéria e ser humano teriam se adaptado um ao outro, dando surgimento gradual à sífilis da atualidade, moderada em relação aos séculos anteriores. Sua transmissão entre soldados de vários exércitos, cursando com lesões de pele, fez com que surgissem os diversos nomes como "mal espanhol", "mal italiano", "mal polonês" etc.
Originalmente, não havia nenhum tratamento efetivo para sífilis. O comum era tratar com guáiaco e mercúrio. Mas foi somente no século XX que efetivamente surgiu o tratamento para a sífilis. Em 1906 surgiu o primeiro teste efetivo para a sífilis, o teste de Wassermann. Embora tivesse baixa especificidade, foi considerado um grande avanço para o tratamento da sífilis. Com esta prova o diagnóstico era possível mesmo antes do aparecimento dos sintomas, permitindo a prevenção da transmissão da doença. Porém não provia cura para os infectados. A partir do melhor entendimento sobre o curso da doença, um tratamento efetivo com cura tornou-se uma necessidade. Primeiramente, na década de 1910, foi escolhido o uso de drogas contendo arsênico — Salvarsan. Outra hipótese seria a malária; esperava-se que a intensa febre produzida pela malária fosse suficiente para exterminar a espiroqueta. Além disso, considerava-se preferível arcar com a contaminação por malária do que se submeter aos efeitos a longo prazo da sífilis. Somente a partir da descoberta da penicilina e sua difusão depois da Segunda Guerra Mundial, os outros tratamentos passaram a ser obsoletos, e foi possível então a cura efetiva da sífilis.
Em um dos episódios mais vergonhosos do século XX, de 1932 a 1972 em Tuskegee (cidade do Alabama, EUA), foi realizado um estudo sobre a sífilis. Num atentado contra a ética e a moral, um grupo de negros americanos permaneceu sem tratamento para que o curso da doença pudesse ser avaliado, mesmo com a existência de medicamentos efetivos.[57] O polêmico estudo rendeu diversos artigos que foram publicados em renomadas revistas científicas.[58][59] As questões sobre a ética do estudo foram denunciadas pela repórter Jean Heller do New York Times em 26 de julho de 1972 e em novembro de 1974 foi publicado o relatório final do estudo.[60]
Em 17 de julho de 1998, na revista científica Science, um grupo de biólogos reportou a sequência exata do genoma do Treponema pallidum.
Referências
- ↑ a b c d e f g h i j k «Syphilis - CDC Fact Sheet (Detailed)». CDC. 2 de novembro de 2015. Consultado em 3 de fevereiro de 2016
- ↑ a b c d e f g h i j k l m n o p q r s t u v Kent ME, Romanelli F (Fevereiro de 2008). «Reexamining syphilis: an update on epidemiology, clinical manifestations, and management». Annals of Pharmacotherapy. 42 (2): 226–36. PMID 18212261. doi:10.1345/aph.1K086
- ↑ a b c «Syphilis». CDC. 4 de junho de 2015. Consultado em 3 de fevereiro de 2016
- ↑ a b GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (8 de outubro de 2016). «Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015.». Lancet. 388 (10053): 1545–1602. PMC 5055577
 . PMID 27733282. doi:10.1016/S0140-6736(16)31678-6
. PMID 27733282. doi:10.1016/S0140-6736(16)31678-6
- ↑ a b GBD 2015 Mortality and Causes of Death, Collaborators. (8 de outubro de 2016). «Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015.». Lancet. 388 (10053): 1459–1544. PMC 5388903
 . PMID 27733281. doi:10.1016/s0140-6736(16)31012-1
. PMID 27733281. doi:10.1016/s0140-6736(16)31012-1
- ↑ Peeling, Rosanna W.; Mabey, David; Kamb, Mary L.; Chen, Xiang-Sheng; Radolf, Justin D.; Benzaken, Adele S. (12 de outubro de 2017). «Syphilis». Nature Reviews Disease Primers (em inglês). 3. ISSN 2056-676X. doi:10.1038/nrdp.2017.73
- ↑ a b c d Woods CR (Junho de 2009). «Congenital syphilis-persisting pestilence». Pediatr. Infect. Dis. J. 28 (6): 536–7. PMID 19483520. doi:10.1097/INF.0b013e3181ac8a69
- ↑ Newman, L; Rowley, J; Vander Hoorn, S; Wijesooriya, NS; Unemo, M; Low, N; Stevens, G; Gottlieb, S; Kiarie, J; Temmerman, M (2015). «Global Estimates of the Prevalence and Incidence of Four Curable Sexually Transmitted Infections in 2012 Based on Systematic Review and Global Reporting.». PLOS ONE. 10 (12): e0143304. PMC 4672879
 . PMID 26646541. doi:10.1371/journal.pone.0143304
. PMID 26646541. doi:10.1371/journal.pone.0143304
- ↑ a b Lozano, R (15 de dezembro de 2012). «Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010.». Lancet. 380 (9859): 2095–128. PMID 23245604. doi:10.1016/S0140-6736(12)61728-0. hdl:10536/DRO/DU:30050819
- ↑ a b c d Franzen, C (Dezembro de 2008). «Syphilis in composers and musicians--Mozart, Beethoven, Paganini, Schubert, Schumann, Smetana». European Journal of Clinical Microbiology & Infectious Diseases. 27 (12): 1151–7. PMID 18592279. doi:10.1007/s10096-008-0571-x
- ↑ a b Coffin, L. S.; Newberry, A.; Hagan, H.; Cleland, C. M.; Des Jarlais, D. C.; Perlman, D. C. (Janeiro de 2010). «Syphilis in Drug Users in Low and Middle Income Countries». The International journal on drug policy. 21 (1): 20–7. PMC 2790553
 . PMID 19361976. doi:10.1016/j.drugpo.2009.02.008
. PMID 19361976. doi:10.1016/j.drugpo.2009.02.008
- ↑ a b Gao, L; Zhang, L; Jin, Q (Setembro de 2009). «Meta-analysis: prevalence of HIV infection and syphilis among MSM in China». Sexually transmitted infections. 85 (5): 354–8. PMID 19351623. doi:10.1136/sti.2008.034702
- ↑ a b Karp, G; Schlaeffer, F; Jotkowitz, A; Riesenberg, K (Janeiro de 2009). «Syphilis and HIV co-infection». European journal of internal medicine. 20 (1): 9–13. PMID 19237085. doi:10.1016/j.ejim.2008.04.002
- ↑ Chow, Eric P. F.; Iu, Ka I.; Fu, Xiaoxing; Wilson, David P.; Zhang, Lei (29 de novembro de 2012). «HIV and Sexually Transmissible Infections among Money Boys in China: A Data Synthesis and Meta-Analysis». PLOS ONE. 7 (11): e48025. ISSN 1932-6203. PMID 23209551. doi:10.1371/journal.pone.0048025.
HIV/STI epidemics have affected Chinese MBs but the evidence suggests that the extent of infections is not greater than among other MSM in China.
- ↑ a b «WHO validates elimination of mother-to-child transmission of HIV and syphilis in Cuba». WHO. 30 de junho de 2015. Consultado em 30 de agosto de 2015
- ↑ Andrew Alexis; Victoria H. Barbosa. Skin of Color: A Practical Guide to Dermatologic Diagnosis and Treatment. Springer; 2012. ISBN 978-0-387-84928-7. p. 101.
- ↑ Committee on Infectious Diseases (2006). Larry K. Pickering, ed. Red book 2006 Report of the Committee on Infectious Diseases 27th ed. Elk Grove Village, IL: American Academy of Pediatrics. pp. 631–44. ISBN 978-1-58110-207-9
- ↑ a b c d e f g Eccleston, K; Collins, L, Higgins, SP (março de 2008). «Primary syphilis». International journal of STD & AIDS. 19 (3): 145–51. PMID 18397550. doi:10.1258/ijsa.2007.007258
- ↑ Von Glehn, Mateus De Paula; Silva, Andrea De Morais Garay; Reis, Leandro Junio Barreto Dos; Machado, Eleuza Rodrigues. «SÍFILIS SECUNDÁRIA E DOENÇA INFLAMATÓRIA PÉLVICA NA ATENÇÃO PRIMÁRIA». Revista de Patologia Tropical. 44 (2). doi:10.5216/rpt.v44i2.36652
- ↑ a b c d Ederson Valei Lopes de Oliveira, José Alves Rocha-Filho, Andreia Américo MonteiroI, Eurides Maria de Oliveira Pozzeti, João Roberto Antonio (Março–Abril 2007). «"Sífilis secundária com acometimento pulmonar"». Anais Brasileiros de Dermatologia. 82 (2). Rio de Janeiro. doi:10.1590/S0365-05962007000200008
- ↑ «Suor noturno pode ser sintoma de sérios problemas de saúde». Terra Online. 25 de junho de 2009. Consultado em 26 de junho de 2009
- ↑ Karapetyan AF; Sokolovsky YV; Araviyskaya ER; Zvartau EE; Ostrovsky DV; Hagan H. (setembro 2002). «Syphilis among intravenous drug-using population: epidemiological situation in St Petersburg, Russia.». Int J STD AIDS. 13 (9). pp. 618–23. doi:doi:10.1258/09564620260216326 Verifique
|doi=(ajuda). Consultado em 27 de junho de 2009 - ↑ Isabel Cristina Pinheiro Pires, Angélica Espinosa Barbosa Miranda (1998). «Prevalência e Fatores Correlatos de Infecção pelo HIV e Sífilis em Prostitutas Atendidas em Centro de Referência DST/AIDS» (PDF). RGBO. 20 (3). pp. 151–3. Consultado em 27 de junho de 2009
- ↑ a b c d e f g h i j Stamm, LV (fevereiro de 2010). «Global challenge of antibiotic-resistant Treponema pallidum.». Antimicrobial Agents and Chemotherapy. 54 (2): 583–9. PMC 2812177
 . PMID 19805553. doi:10.1128/aac.01095-09
. PMID 19805553. doi:10.1128/aac.01095-09
- ↑ Bhatti MT (2007). «Optic neuropathy from viruses and spirochetes». Int Ophthalmol Clin. 47 (4): 37–66, ix. PMID 18049280. doi:10.1097/IIO.0b013e318157202d
- ↑ a b «Syphilis & MSM (Men Who Have Sex With Men) - CDC Fact Sheet». Centers for Disease Control and Prevention (CDC). 16 de setembro de 2010. Consultado em 18 de outubro de 2014
- ↑ G. W. Csonka (1990). Sexually transmitted diseases: a textbook of genitourinary medicine. [S.l.]: Baillière Tindall. p. 232. ISBN 978-0-7020-1258-7
- ↑ Manual de DST - Sífilis
- ↑ Centros de Testagem e Aconselhamento
- ↑ Cameron, CE; Lukehart, SA (20 de março de 2014). «Current status of syphilis vaccine development: need, challenges, prospects.». Vaccine. 32 (14): 1602–9. PMC 3951677
 . PMID 24135571. doi:10.1016/j.vaccine.2013.09.053
. PMID 24135571. doi:10.1016/j.vaccine.2013.09.053
- ↑ Koss CA, Dunne EF, Warner L (Julho de 2009). «A systematic review of epidemiologic studies assessing condom use and risk of syphilis». Sex Transm Dis. 36 (7): 401–5. PMID 19455075. doi:10.1097/OLQ.0b013e3181a396eb
- ↑ a b «Syphilis - CDC Fact Sheet». Centers for Disease Control and Prevention (CDC). 16 de setembro de 2010. Consultado em 30 de maio de 2007
- ↑ a b Schmid, G (Junho de 2004). «Economic and programmatic aspects of congenital syphilis prevention». Bulletin of the World Health Organization. 82 (6): 402–9. PMC 2622861
 . PMID 15356931
. PMID 15356931
- ↑ a b c Hawkes, S; Matin, N; Broutet, N; Low, N (15 de junho de 2011). «Effectiveness of interventions to improve screening for syphilis in pregnancy: a systematic review and meta-analysis». The Lancet infectious diseases. 11 (9): 684–91. PMID 21683653. doi:10.1016/S1473-3099(11)70104-9
- ↑ Shahrook, S; Mori, R; Ochirbat, T; Gomi, H (29 de outubro de 2014). «Strategies of testing for syphilis during pregnancy.». The Cochrane database of systematic reviews. 10: CD010385. PMID 25352226. doi:10.1002/14651858.CD010385.pub2
- ↑ Bibbins-Domingo, Kirsten; Grossman, David C.; Curry, Susan J.; Davidson, Karina W.; Epling, John W.; García, Francisco A. R.; Gillman, Matthew W.; Harper, Diane M.; Kemper, Alex R.; Krist, Alex H.; Kurth, Ann E.; Landefeld, C. Seth; Mangione, Carol M.; Phillips, William R.; Phipps, Maureen G.; Pignone, Michael P. (7 de junho de 2016). «Screening for Syphilis Infection in Nonpregnant Adults and Adolescents». JAMA. 315 (21). 2321 páginas. doi:10.1001/jama.2016.5824
- ↑ «Trends in Sexually Transmitted Diseases in the United States: 2009 National Data for Gonorrhea, Chlamydia and Syphilis». Centers for Disease Control and Prevention. 22 de novembro de 2010. Consultado em 3 de agosto de 2011
- ↑ Viñals-Iglesias, H; Chimenos-Küstner, E (1 de setembro de 2009). «The reappearance of a forgotten disease in the oral cavity: syphilis». Medicina oral, patologia oral y cirugia bucal. 14 (9): e416–20. PMID 19415060
- ↑ Brunner & Suddarth's textbook of medical-surgical nursing. 12th ed. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. 2010. 2144 páginas. ISBN 978-0-7817-8589-1
- ↑ Hogben, M (1 de abril de 2007). «Partner notification for sexually transmitted diseases». Clinical Infectious Diseases. 44 Suppl 3: S160–74. PMID 17342669. doi:10.1086/511429
- ↑ Desai, Monica; Woodhall, Sarah C; Nardone, Anthony; Burns, Fiona; Mercey, Danielle; Gilson, Richard (2015). «Active recall to increase HIV and STI testing: a systematic review». Sexually Transmitted Infections: sextrans-2014-051930. ISSN 1368-4973. doi:10.1136/sextrans-2014-051930
- ↑ a b Center for Disease Control and Prevention (CDC). «Syphilis-CDC fact sheet». CDC. Consultado em 1 de março de 2015
- ↑ Alexander, JM; Sheffield, JS; Sanchez, PJ; Mayfield, J; Wendel GD, Jr (Janeiro de 1999). «Efficacy of treatment for syphilis in pregnancy.». Obstetrics and gynecology. 93 (1): 5–8. PMID 9916946. doi:10.1016/s0029-7844(98)00338-x
- ↑ a b Walker, GJ (2001). «Antibiotics for syphilis diagnosed during pregnancy.». The Cochrane database of systematic reviews (3): CD001143. PMID 11686978. doi:10.1002/14651858.CD001143
- ↑ Radolf, JD; Lukehart SA (editors) (2006). Pathogenic Treponema: Molecular and Cellular Biology. [S.l.]: Caister Academic Press. ISBN 1-904455-10-7
- ↑ «Global incidence and prevalence of selected curable sexually transmitted infections – 2008» (PDF). World Health Organization. 2012. Consultado em 20 de agosto de 2016
- ↑ a b Kent, ME; Romanelli, F (fevereiro de 2008). «Reexamining syphilis: an update on epidemiology, clinical manifestations, and management». Annals of Pharmacotherapy. 42 (2): 226–36. PMID 18212261. doi:10.1345/aph.1K086
- ↑ Ficarra, G; Carlos, R (Setembro de 2009). «Syphilis: The Renaissance of an Old Disease with Oral Implications». Head and neck pathology. 3 (3): 195–206. PMC 2811633
 . PMID 20596972. doi:10.1007/s12105-009-0127-0
. PMID 20596972. doi:10.1007/s12105-009-0127-0
- ↑ Mullooly, C; Higgins, SP (agosto de 2010). «Secondary syphilis: the classical triad of skin rash, mucosal ulceration and lymphadenopathy». International journal of STD & AIDS. 21 (8): 537–45. PMID 20975084. doi:10.1258/ijsa.2010.010243
- ↑ O estudante de medicina e o paciente: uma aproximação à prática médica. EDIPUCRS; 2007. ISBN 978-85-7430-619-3. p. 128.
- ↑ a b FERREIRA, A. B. H. Novo Dicionário da Língua Portuguesa. Segunda edição. Rio de Janeiro: Nova Fronteira, 1986. p.1 583
- ↑ FERREIRA, A. B. H. Novo Dicionário da Língua Portuguesa. Segunda edição. Rio de Janeiro: Nova Fronteira, 1986. p.206
- ↑ FERREIRA, A. B. H. Novo Dicionário da Língua Portuguesa. Segunda edição. Rio de Janeiro: Nova Fronteira, 1986. p.1 762
- ↑ «Moderno Dicionário da Língua Portuguesa». UOL - Michaelis. Consultado em 21 de março de 2009
- ↑ Lidia Almeida Barros. Curso básico de terminologia. EdUSP; 2004. ISBN 978-85-314-0810-6. p. 126.
- ↑ «Colombo levou sífilis para a Europa, afirma estudo». 15 de janeiro de 2008. Consultado em 16 de janeiro de 2007
- ↑ (em inglês)«Clinton Apologizes To Tuskegee Experiment Victims». CNN. 16 de maio de 1997. Consultado em 24 de agosto de 2009
- ↑ (em inglês)Vonderlehr RA, Clark T, Wenger OC, Heller JR Jr (1936). «Untreated syphilis in the male Negro. A comparative study of treated and untreated cases» (PDF). Ven Dis Inform. 17. pp. 260–265. Consultado em 24 de setembro de 2009
- ↑ (em inglês)Rockwell DH, Yobs AR, Moore MB Jr. (1964). «The Tuskegee Study of Untreated Syphilis: The 30th Year of Observation». 114 (6). Arch Intern Med. pp. 792–798. Consultado em 24 de agosto de 2009
- ↑ (em inglês)Kampmeier RH (1974). «Final report on the "Tuskegee syphilis study"». South Med J. 67 (11). pp. 1349–53. Consultado em 24 de agosto de 2009